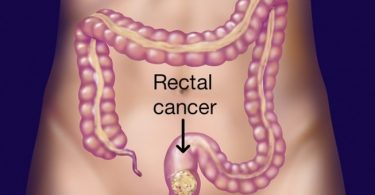
Tại Việt Nam, theo Trung tâm Ung bướu và Y học hạt nhân bệnh viện Bạch Mai, các thống kê cho thấy ung thư đại trực tràng là loại ung thư đứng hàng thứ 5 trong các ung thư đường tiêu hóa và ngày càng tăng do vấn đề ăn uống (thói quen ăn uống không lành mạnh, thực phẩm nhiễm hóa chất…)
Trung bình cứ 100.000 người thì 13 trường hợp mắc bệnh này, trong đó nam giới mắc nhiều hơn nữ giới.
Các nghiên cứu tại Bệnh viên K cho thấy, bệnh thường xuất hiện ở người trên 40 tuổi, nhưng gần đây bệnh đang có xu hướng trẻ hóa với nhiều trường hợp mắc ung thư đại trực tràng ở độ tuổi 18-20, cá biệt là trường hợp mới có 12 tuổi.
Có những thanh niên đến khám khi bệnh đã ở giai đoạn muộn nên phải mang hậu môn nhân tạo suốt quãng đời còn lại.
Mục lục
- Ung thư đại tràng là gì?
- Nguyên nhân của ung thư đại tràng là gì?
- Triệu chứng của ung thư đại tràng
- Các xét nghiệm giúp phát hiện và chẩn đoán ung thư đại tràng
- Xét nghiệm giúp phân giai đoạn của ung thư đại tràng
- Các giai đoạn của ung thư đại tràng
- Một số yếu tố ảnh hưởng tới khả năng phục hồi và lựa chọn điều trị
- Điều trị cho bệnh nhân ung thư đại tràng
- Tiên lượng ung thư đại tràng
- Sàng lọc ung thư đại tràng
- Phòng ngừa ung thư đại tràng
Ung thư đại tràng là gì?
Ung thư đại tràng là một bệnh trong đó các tế bào ác tính hình thành trong các mô của đại tràng.
Đại tràng chính là bộ phận ruột già của bạn, đây là bộ phận cuối của ống tiêu hóa, dài khoảng 1.2m. Đại tràng là nơi tiếp nhận thức ăn đã được tiêu hóa ở dạ dày và hấp thu từ ruột non chuyển đến. Nó có tác dụng hấp thu muối khoáng và nước từ thức ăn nhờ sự hỗ trợ phân hủy của các vi khuẩn tạo thành các chất thải (phân). Hệ thống tiêu hóa bao gồm thực quản, dạ dày, ruột non và ruột già.
Vị trí của ung thư có thể bị ở bất kỳ chỗ nào của đại tràng, từ manh tràng đến đại tràng xích ma. Vị trí thường gặp nhiều nhất là ở đại tràng xích ma và manh tràng, mỗi nơi khoảng 25% – 30%, sau đó là ở những nơi khác của đại tràng.
Ung thư thường ở một chỗ, nhưng có khoảng 5% có ở nhiều nơi. Trong những trường hợp có hai hay nhiều u ở đại tràng thì trước khi mổ thường chỉ phát hiện được 1 u.
Nguyên nhân của ung thư đại tràng là gì?
Mặc dù đến nay chưa có kết luận nguyên nhân chính xác gây nên ung thư đại tràng, nhưng theo các nghiên cứu và các chuyên gia thì chính thói quen ăn uống không lành mạnh là 1 trong số các yếu tố nguy cơ hàng đầu dẫn tới các căn bệnh ung thư, đặc biệt là ung thư đại tràng.
Chế độ ăn uống
Bởi đại tràng là nơi chứa đựng, bài tiết các chất thải tiêu hóa (phân), vậy nên khi chúng ta ăn uống không hợp lý và khoa học, các chất thải này sẽ không thải ra kịp thời mà tích tụ lại trong cơ thể, từ đó gây ra nhiều bệnh và tăng nguy cơ mắc ung thư.
Trong cuốn sách Điều trị ung thư của bác học Golzen người Đức có đoạn nói rằng: “Ung thư là sự trả thù của tự nhiên, bởi con người sử dụng thức ăn sai lầm. Trong 10.000 trường hợp ung thư thì 9.999 trường hợp là do sự đầu độc từ phân của chính mình. Chỉ có 1 trường hợp là do sự biến đổi mà thoái hóa mà thôi”.
Đối với thói quen ăn đồ ăn thường ép và tinh lọc (có những người mỗi bữa ăn chỉ vài lát thịt, một lát bánh mì với bơ sữa) thì sau mỗi bữa như thế thì gần như không tạo thành phân mà chỉ tồn tại một lớp váng phân bên trong đại tràng.
Những váng phân này bám vào vách đại tràng giống như người ta trát dần các lớp vữa lên tường. Cứ như thế một thời gian dài các cục phân bám ở vách đại tràng ngày một to lên.
Tới tuối 40 trở đi, nhiều người bên trong đại tràng có những cục phân to như hạt nhãn, rắn như đá, bám vào vách đại tràng làm đại tràng rúm lại, gây cản trở lưu thông tiêu hóa.
Đối với thói quen ăn đồ ăn ít chất xơ (rau, củ, quả) sẽ không cung cấp đủ nguồn dinh dưỡng. Chất xơ này được sử dụng bởi những vi khuẩn có lợi trong trực tràng (các vi khuẩn nay tạo ra nhiệt làm ấm đại tràng và toàn bộ khung bụng bao gồm cả các dòng máu chảy qua), khi bị thiếu sẽ dẫn tới các vi khuẩn này chết dần đi.
Ngoài ra, nhiều người có thói quen nhịn đại tiện hoặc táo bón không đại tiện hàng ngày được. Những độc tố ở phân sẽ thấm vào mạch máu rồi trở về gan, tạo thành các u cục trong gan làm cho mặt gan thô, làm giảm chức năng gan và gây nhiều bệnh khác.
Ngoài chế độ ăn uống, các yếu tố nguy cơ của ung thư đại tràng là:
Tuổi
Phần lớn những người bị ung thư đại tràng là 50 tuổi trở lên. Nguy cơ ngày càng tăng, thường bắt đầu ở tuổi 40.
Viêm đường ruột
Bệnh viêm đại tràng mạn, chẳng hạn như viêm loét đại tràng và bệnh Crohn, có thể làm tăng nguy cơ mắc ung thư đại tràng
Tiền sử gia đình
Có nhiều khả năng phát triển khối u hay ung thư đại tràng nếu có cha mẹ, anh chị em ruột hoặc con mắc căn bệnh này. Nếu nhiều thành viên trong gia đình bị bệnh, nguy cơ của bạn sẽ cao hơn.
Trong một số trường hợp, mối liên quan này không phải là cha truyền con nối hoặc di truyền. Ví dụ, bệnh ung thư trong cùng một gia đình có thể do cùng tiếp xúc với một chất gây ung thư trong môi trường hoặc từ chế độ ăn tương tự hoặc các yếu tố lối sống.
Hút thuốc lá và uống rượu
Hút thuốc làm tăng đáng kể nguy cơ u đại tràng và ung thư đại tràng. Người hút thuốc có khả năng phát triển ung thư đại tràng cao hơn 20% so với người không hút thuốc. Uống quá nhiều rượu, đặc biệt là bia, làm tăng khả năng phát triển u đại tràng. Nếu vừa hút thuốc và uống rượu, nguy cơ tăng nhiều hơn.
Lối sống ít vận động
Nếu không hoạt động, bạn có nhiều khả năng phát triển ung thư đại tràng. Điều này có thể vì khi không hoạt động, thời gian chất thải ở lại trong ruột già dài hơn.
Thừa cân hoặc béo phì
Thừa cân hoặc béo phì có liên quan đến tăng nguy cơ mắc một số loại ung thư, bao gồm cả ung thư đại tràng.
Chủng tộc
Người da đen hoặc người Do Thái có nguy cơ cao phát triển ung thư đại tràng.
Thừa kế gen đột biến
Một yếu tố nguy cơ của u đại tràng là đột biến di truyền. Một tỷ lệ nhỏ các bệnh ung thư đại tràng là kết quả của đột biến gen. Một số bệnh ung thư thường do nhiễm sắc thể chi phối, có nghĩa là phải kế thừa một gen khiếm khuyết từ cha hoặc mẹ. Nếu cha hoặc mẹ có gen đột biến, bạn có 50% kế thừa gen đột biến này. Mặc dù kế thừa một gen khiếm khuyết làm tăng nguy cơ rất nhiều nhưng không phải tất cả mọi người mang gen đột biến đều phát triển bệnh ung thư.
Polyp u tuyến mang tính gia đình (FAP)
Đây là một rối loạn di truyền hiếm gặp, gây phát triển hàng trăm, thậm chí hàng ngàn khối u trong niêm mạc ruột già vào những năm đầu tuổi thiếu niên. Nếu không được điều trị, nguy cơ phát triển ung thư ruột già gần như 100%, thường là trước tuổi 40. Các tin tức đáng khích lệ về polyp u tuyến mang tính gia đình là trong một số trường hợp, xét nghiệm di truyền có thể giúp xác định xem có nguy cơ mắc bệnh không. Những người có polyp u tuyến mang tính gia đình cũng có nguy cơ bị ung thư ruột non, đặc biệt là ở tá tràng.
Hội chứng Gardner
Hội chứng này ít gặp hơn, là một biến thể của polyp u tuyến mang tính gia đình. Tình trạng này gây ra khối u phát triển trong ruột già và ruột non. Cũng có thể phát triển các khối u không ung thư hóa ở các bộ phận khác của cơ thể, bao gồm cả da (u nang bã nhờn và lipomas), xương và bụng.
Đa polyp
Tình trạng này cũng tương tự như polyp u tuyến mang tính gia đình. Những người có khối u thường phát triển đa polyp u tuyến và ung thư ruột già ở độ tuổi trẻ, chẳng hạn như ở tuổi 20. Đây là một căn bệnh mới được phát hiện. Xét nghiệm di truyền có thể giúp xác định xem có nguy cơ bị đa polyp không, bệnh gây ra bởi đột biến ở gen MYH.
Hội chứng Lynch
Hội chứng này, còn gọi là ung thư đại trực tràng di truyền không polyp (HNPCC) – là hình thức phổ biến nhất của ung thư đại tràng di truyền. Những người có hội chứng Lynch ít có xu hướng phát triển các khối u đại tràng, nhưng những khối u có thể nhanh chóng trở thành ác tính. Hoặc, những người có hội chứng Lynch có thể có khối u ở các cơ quan khác, bao gồm vú, dạ dày, ruột, đường tiết niệu và buồng trứng, cũng như trong đại tràng.
Hội chứng Peutz – Jeghers (PJS)
Tình trạng di truyền này thường bắt đầu với tàn nhang phát triển trên khắp cơ thể, bao gồm cả môi, nướu răng và bàn chân. Sau đó, khối u lành tính phát triển trong ruột. Những khối u có thể trở thành ác tính, vì vậy những người bị hội chứng này tăng nguy cơ ung thư đại tràng.
Bất cứ điều gì làm tăng khả năng mắc bệnh của bạn được gọi là yếu tố nguy cơ. Có một yếu tố nguy cơ không có nghĩa là bạn sẽ bị ung thư; không có các yếu tố nguy cơ không có nghĩa là bạn sẽ không bị ung thư. Hãy trao đổi với bác sĩ nếu bạn nghĩ rằng bạn có thể có nguy cơ bị ung thư đại trực tràng .
Triệu chứng của ung thư đại tràng
Các triệu chứng hay dấu hiệu sau đây thường xuất hiện trong bệnh ung thư đại tràng:
Rối loạn tiêu hóa kéo dài
Bệnh ung thư đại trực tràng có biểu hiện ở mọi bộ phận liên quan đến đường tiêu hóa. Một số dấu hiệu thường gặp như hơi thở hôi, hay ợ hơi, ợ chua, đau tức vùng bụng trước hoặc sau khi ăn. Đau quặn bụng, đau râm ran là biểu hiện của rối loạn tiêu hóa do nhiễm khuẩn. Song một vài trường hợp, nó báo hiệu sự tồn tại của các khối u ở dạ dày – ruột. Chán ăn, khó tiêu, đầy trướng bụng trên vùng rốn, ăn không ngon là tình trạng thường thấy ở người bệnh ung thư đại tràng. Tình trạng này kéo dài khiến cơ thể mệt mỏi, sút cân.
Người bị ung thư đại trực tràng bị rối loạn tiêu hóa, đi ngoài nhiều lần trong ngày rất giống với triệu chứng bệnh lị. Tuy nhiên, người mắc bệnh lị có thể điều trị bằng cách dùng kháng sinh, còn loại thuốc này không có tác dụng với bệnh nhân ung thư đại trực tràng.
Giảm cân bất thường
Không phải do tập luyện hay ăn kiêng giảm cân mà cơ thể đột ngột sút cân thì bạn cũng không nên coi thường. Rất có thể đó là dấu hiệu của ung thư, nhất là ung thư đại tràng, dạ dày hoặc các bộ phận khác liên quan đến đường tiêu hóa.
Các rối loạn liên quan bài tiết phân
Đại tràng là cơ quan bài tiết phân trong quá trình tiêu hóa, nên ở giai đoạn sớm, người bệnh thường hay bị chứng rối loạn đại tiện, bài tiết phân như đi táo, đi lỏng thất thường, tình trạng này kéo dài. Ung thư đại trực tràng thường khiến người bệnh đau quặn, mót rặn, khó chịu khi đi ngoài. Khi đi đại tiện, người bệnh thường bị đau quặn, mót rặn, phân nhày mũi máu và phân nát, phân hình lá lúa (do phân phải đi qua khối u), đi xong vẫn muốn rặn tiếp.
Phân mỏng, hẹp so với bình thường
Kích thước của chất thải cũng giúp phát hiện những bất thường trong hệ tiêu hóa. Tình trạng phân mỏng rất có thể do một vật cản giống như một khối u khiến phân bị chặn lại. Nếu phân có kích thước mỏng như một chiếc bút chì hoặc có hình lá lúa do phải đi qua khối u thì cần đề cao cảnh giác.
Xuất hiện máu trong phân
Đại tiện kèm máu đỏ tươi, nhỏ giọt, phủ lên phân. Một số trường hợp, ở giai đoạn cuối bệnh nhân còn thấy hậu môn trực tràng sa xuống, toàn thân gầy đi, số lần đại tiện tăng lên, khi táo bón, khi tiêu chảy. Đây là triệu chứng phổ biến của căn bệnh song nó không đồng nghĩa mọi trường hợp phân có máu đều do mắc ung thư đại tràng. Nếu mắc bệnh khác như trĩ, nứt hậu môn bạn cũng gặp hiện tượng trên. Cần phân biệt đại tiện ra máu do trĩ thường là máu tươi. Còn bệnh nhân ung thư trực tràng thường xuất huyết dưới dạng máu lẫn với nhầy. Vì máu chảy ở niêm mạc vùng ung thư có thể bị viêm nên tiết nhầy.
Mệt mỏi và suy nhược
Đây là triệu chứng phổ biến nhất của ung thư nhưng lại dễ bị bỏ qua nhất. Mệt mỏi do ung thư đại tràng thường liên quan đến thiếu máu do mất máu trong phân. Người bệnh cảm thấy kiệt sức ngay cả khi đã nghỉ ngơi, đồng thời suy nhược cơ thể một cách nhanh chóng mà không rõ nguyên nhân.
Ngoài các triệu chứng nêu trên, khi ung thư ở giai đoạn muộn thì có người sờ thấy cả khối u nổi ở dưới da bụng, vàng da, bụng to dần…
Các xét nghiệm giúp phát hiện và chẩn đoán ung thư đại tràng
Trước tiên bác sĩ sẽ hỏi bệnh và khám tổng quát, bao gồm kiểm tra các dấu hiệu của bệnh, chẳng hạn như cục u hoặc bất cứ điều gì khác có vẻ bất thường. Bác sĩ sẽ hỏi bạn về tiền sử bệnh tật, phương pháp điều trị đã sử dụng, các thói quen sinh hoạt hàng ngày, tiền sử bệnh tật gia đình và xung quanh.
Khám lâm sàng: Bác sĩ sẽ thăm khám trực tràng của bạn để kiểm tra khối u hoặc bất cứ thứ gì bất thường.
Một số xét nghiệm hỗ trợ chẩn đoán:
Xét nghiệm máu trong phân (FOBT)
Là xét nghiệm để kiểm tra phân có máu không, lượng máu ít chỉ có thể nhìn thấy bằng kính hiển vi. Máu trong phân có thể là dấu hiệu của polyp, ung thư hoặc trĩ.
Chụp khung đại tràng có cản quang
Chụp X-quang nguyên cả chiều dài của ruột bằng cách bơm chất ba-ri qua đường hậu môn gọi là chụp khung đại tràng có cản quang. Những hình ảnh bất thường sẽ cho những chẩn đoán về bệnh ung thư đại trực tràng. Khi phát hiện những tổn thương nhỏ, còn có khả năng phun khí bari kép cho khoang ruột để tiến hành chụp ảnh so sánh, cho hiệu quả kiểm tra tốt hơn. Kiểm tra X-quang giúp chúng ta quan sát một cách toàn diện trạng thái của đường ruột, xem có sự hiện diện của các khối u và các tế bào ung thư đa phát không.
Nội soi trực tràng
Bác sĩ kiểm tra trực tràng và phần cuối của đại tràng với một ống nội soi. Sự phát triển tiền ung thư và ung thư trực tràng hoặc phần dưới của đại tràng có thể được tìm thấy hoặc được lấy ra làm sinh thiết.
Nội soi đại trực tràng
Trong quá trình nội soi đại tràng, một ống dài linh hoạt (colonoscope) được đưa từ lỗ hậu môn qua toàn bộ đại tràng đến tận manh tràng. Một máy quay phim nhỏ và đèn soi ở đầu của ống, thu được hình ảnh của niêm mạc đại tràng được phóng đại trên màn hình màu có độ nét cao, cho phép các bác sĩ xem bên trong của toàn bộ đại tràng. Nội soi đại tràng có thể phát hiện các thương tổn ở đại tràng, đặc biệt là những tổn thương có khả năng phát triển thành ung thư ở giai đoạn sớm mà phương pháp X-quang hay siêu âm bụng dễ bỏ sót. Nếu cần thiết, khối u hoặc các loại mô bất thường có thể được cắt bỏ thông qua phạm vi trong quá trình nội soi. Mẫu mô để sinh thiết có thể được thực hiện trong nội soi.
Siêu âm, chụp CT
Những phương pháp kiểm tra này không thể trực tiếp chuẩn đoán ung thư đại trực tràng nhưng có thể xác định được vị trí, kích thước và các tổ chức xung quanh khối u, có giá trị nhất định trong việc phán đoán có di căn hạch và gan hay không, giúp bác sỹ đưa ra phương pháp điều trị tốt nhất cho người bệnh.
Chụp cộng hưởng từ
Điều này cho phép tạo hình ảnh 3 chiều của ruột qua đó giúp bác sỹ chuẩn đoán tìm ra ung thư.
Sinh thiết
Đây là bước quan trọng để chẩn đoán xác định ung thư đại tràng và để xác định giai đoạn của ung thư. Một mẫu mô được lấy từ khối u sẽ được chuyển đến phòng giải phẫu bệnh và quan sát dưới kính hiển vi để xác định đó có phải tế bào ác tính hay không.
Xét nghiệm giúp phân giai đoạn của ung thư đại tràng
Sau khi chẩn đoán ung thư đại tràng, một số xét nghiệm sẽ được thực hiện để xác định giai đoạn của ung thư, xem liệu ung thư đã di căn sang các cơ quan khác chưa. Điều quan trọng là phải biết giai đoạn để lên kế hoạch điều trị thích hợp.
Các xét nghiệm đó bao gồm:
- CT scanner
- MRI
- Chụp PET
- X-quang ngực
- Phẫu thuật: để loại bỏ khối u và xem nó đã lan rộng đến đâu qua đại tràng.
- Sinh thiết hạch bạch huyết: Điều này có thể được thực hiện trong khi phẫu thuật hoặc bằng sinh thiết chọc hút bằng kim dưới hướng dẫn của siêu âm .
- Công thức máu: kiểm tra số lượng hồng cầu, bạch cầu và tiểu cầu, huyết sắc tố…
- CEA : Một xét nghiệm đo nồng độ CEA trong máu. CEA được giải phóng vào máu từ cả tế bào ung thư và tế bào bình thường. Khi nồng độ CEA cao hơn mức bình thường, nó có thể là một dấu hiệu của ung thư đại tràng hoặc các điều kiện khác.
Có ba cách mà ung thư lây lan trong cơ thể. Ung thư có thể lây lan qua mô, hệ bạch huyết và máu:
- Mô: Ung thư lây lan từ nơi nó bắt đầu bằng cách phát triển sang các khu vực lân cận.
- Hệ bạch huyết: Ung thư lây lan từ nơi nó bắt đầu bằng cách xâm nhập vào hệ thống bạch huyết. Ung thư di chuyển qua các mạch bạch huyết đến các bộ phận khác của cơ thể.
- Máu: Ung thư lây lan từ nơi nó bắt đầu bằng cách đi vào máu. Ung thư di chuyển qua các mạch máu đến các bộ phận khác của cơ thể.
Ung thư có thể lây lan từ nơi nó bắt đầu đến các bộ phận khác của cơ thể. Khi ung thư lan sang một bộ phận khác của cơ thể, nó được gọi là di căn. Các tế bào ung thư tách khỏi nơi chúng bắt đầu (khối u nguyên phát ) và đi qua hệ thống bạch huyết hoặc máu.
Khối u di căn là loại ung thư giống như khối u nguyên phát. Ví dụ, nếu ung thư đại tràng lan đến phổi , các tế bào ung thư trong phổi thực sự là tế bào ung thư đại tràng. Bệnh là ung thư đại tràng di căn không phải ung thư phổi.
Các giai đoạn của ung thư đại tràng
Nếu ung thư được chuẩn đoán, bác sĩ cần phải biết giai đoạn (hoặc phạm vi) của bệnh. Phân giai đoạn là việc xác định xem ung thư đã lan chưa và nếu đã lan thì đến bộ phận nào của cơ thể. Có thể cần phải thực hiện nhiều xét nghiệm để xác định giai đoạn ung thư. Biết giai đoạn bệnh sẽ giúp bác sĩ lập phác đồ điều trị.
Dựa vào hệ thống TNM (Tumor (khối u) – Node (hạch) – Metastasis (sự di căn)), bác sĩ sẽ phân ung thư đại tràng thành các giai đoạn thể hiện mức độ phát triển của tế bào ung thư
T (Tumor – khối u)
Đi sau chữ cái T là các chữ cái hoặc chữ số để mô tả mức độ phát triển của khối u ở thành ruột.
- Tx: Các khối u nguyên phát không đánh giá được.
- T0: Không có dấu hiệu bệnh ung thư ở đại tràng hoặc trực tràng.
- Tis: Ung thư biểu mô (ung thư tại chỗ). Tế bào ung thư chỉ nằm trong các tế bào niêm mạc và lớp hạ niêm mạc của đại trực tràng, đó là các lớp trên lớp lót bên trong của đại tràng hoặc trực tràng.
- T1: Khối u đã tiến tới lớp mô liên kết dưới niêm mạc (lớp submucosa).
- T2: Khối u đã xâm nhập đến lớp cơ dưới của lớp dưới niêm mạc (lớp muscularis propria).
- T3: Khối u đã phát triển vào trong lớp thanh mạc.
- T4a: Khối u đã phát triển thông qua tất cả các lớp của đại tràng.
- T4b: Khối u đã xâm lấn trực tiếp vào cơ quan cận kề.
N (Node – hạch vùng)
Hạch bạch huyết (lymph node) là cơ quan có kích cỡ bằng hạt đậu nhỏ được phân bố khắp cơ thể, giúp cơ thể chống lại nhiễm trùng. Các hạch bạch huyết gần đại tràng và trực tràng được gọi là hạch bạch huyết khu vực (hạch vùng). Những hạch khác là các hạch bạch huyết xa được tìm thấy ở các bộ phận khác của cơ thể.
- Nx: Các hạch bạch huyết khu vực không để lượng giá.
- N0: Không lây lan đến các hạch bạch huyết khu vực.
- N1a: Tế bào khối u được tìm thấy trong một hạch bạch huyết khu vực.
- N1b: Tế bào khối u được tìm thấy trong 2-3 hạch vùng.
- N1c: Khối u đi vào lớp dưới thanh mạc, mạc treo ruột, hoặc nonperitonealized pericolic hoặc mô quanh trực tràng mà không có di căn hạch vùng.
- N2a: Tế bào khối u được tìm thấy trong 4-6 hạch vùng.
- N2b: Tế bào khối u được tìm thấy ≥ 7 hạch bạch huyết khu vực.
M (Metastasis – Di căn xa)
- Mx: Di căn xa không thể đánh giá được.
- M1: Không di căn.
- M1: Ung thư đã lan sang một phần khác của cơ thể vượt ra ngoài đại tràng hoặc trực tràng.
- M2: Ung thư đã lan rộng đến nhiều hơn một phần của cơ thể khác ngoài đại tràng hoặc trực tràng.
Sau khi đánh giá, bác sĩ sẽ chỉ định các giai đoạn của ung thư bằng cách kết hợp các phân loại T, N, và M
Giai đoạn 0
Được gọi là ung thư biểu mô tại chỗ. Các tế bào ung thư chỉ có ở niêm mạc hoặc các lớp lót bên trong đại tràng hoặc trực tràng.
Giai đoạn I
Ung thư đã phát triển xuyên qua lớp niêm mạc và lan xuống lớp dưới niêm mạc hoặc lớp cơ của thành ruột nhưng không lây lan sang các mô hoặc các hạch bạch huyết lân cận (T1 hoặc T2, N0, M0).
Giai đoạn II
Chia làm 3 cấp bậc:
- Giai đoạn IIa: Ung thư đã phát triển xuyên qua lớp cơ vào lớp thanh mạc của đại tràng hoặc trực tràng nhưng không lan sang các mô lân cận hoặc đến các hạch bạch huyết lân cận (T3, N0, M0).
- Giai đoạn IIb: Ung thư đã phát triển đến lớp phúc mạc và không lây lan đến các hạch bạch huyết gần đó hoặc ở nơi khác (T4a, N0, M0).
- Giai đoạn IIc: Khối u đã lan rộng xuyên qua các lớp của đại tràng hoặc trực tràng và phát triển trực tiếp hoặc dính trực tiếp vào các cấu trúc lân cận nhưng không lây lan đến các hạch bạch huyết gần đó hoặc ở nơi khác (T4b, N0, M0).
Giai đoạn III
Gồm 3 giai đoạn nhỏ:
Giai đoạn IIIa
Ung thư đã phát triển đến lớp dưới niêm mạc hoặc lớp cơ của thành ruột và lan rộng sang 1-3 hạch bạch huyết vùng hoặc đã lan đến các mô gần hạch bạch huyết nhưng chưa di căn sang bộ phận khác (T1 hoặc T2; N1 hoặc N1c, M0). Tế bào ung thư đã lan qua lớp niêm mạc đến lớp dưới niêm. Ung thư đã di căn tới ít nhất 4 nhưng không nhiều hơn 6 hạch bạch huyết lân cận (T1, N2a, M0).
Giai đoạn IIIb
Khối u đã phát triển qua lớp cơ đến lớp thanh mạc hoặc qua lớp thanh mạc nhưng chưa vào các cơ quan gần đó, đồng thời di căn đến 1 – 3 hạch bạch huyết vùng hoặc đã lan đến các mô gần hạch bạch huyết nhưng chưa di căn xa (T3 hoặc T4a, N1 hoặc N1c, M0).
Ung thư đã lan đến lớp cơ của thành ruột hoặc đến thanh mạc của thành ruột, di căn sang 4-6 hạch bạch huyết lân cận nhưng chưa phát triển đến các cơ quan xa (T2 hoặc T3, N2a, M0).
Ung thư phát triển qua lớp niêm mạc đến lớp dưới niêm mạc hoặc lớp co của thành ruột, lây lan sang ít nhất 7 hạch bạch huyết vùng nhưng chưa di căn xa (T2, N2b, M0).
Giai đoạn IIIc
Ung thư phát triển qua lớp thanh mạc ruột nhưng chưa lan sang các cơ quan gần đó, đồng thời lây lan sang 4-6 hạch bạch huyết lân cận nhưng chưa di căn xa (T4a, N2a, M0).
Ung thư đã phát triển qua lớp cơ vào lớp thanh mạc của thành ruột và di căn đến 7 hạch bạch huyết lân cận trở lên nhưng chưa di căn xa (T3 hoặc T4a, N2b, M0).
Khối u đã phát triển qua lướp niêm mạc xâm lấn trực tiếp hoặc dính trực tiếp vào cơ quan cận kề, đồng thời có trên 1 hạch bach huyết lân cận nhưng chưa di căn xa (T4b, N1 hoặc N2, M0).
Giai đoạn IV
Chia làm 2 cấp bậc
Giai đoạn IVa
Ung thư đã phát triển qua tất cả các lớp của thành ruột và xâm lấn sang các hạch bạch huyết vùng; đồng thời di căn đến một phần xa của cơ thể, chẳng hạn như gan hoặc phổi (T bất kỳ, bất kỳ N, M1a).
Giai đoạn IVb
Ung thư đã di căn ra hơn một phần xa của cơ thể (T bất kỳ, bất kỳ N, M1a).
Tóm lại, bạn có thể hiểu đơn giản là:
- Giai đoạn 0: Ung thư ở giai đoạn rất sớm. Nó chỉ mới xuất hiện ở lớp niêm mạc trên cùng của đại tràng hoặc trực tràng.
- Giai đoạn I: Ung thư lan rộng ra thành trong của đại tràng hoặc trực tràng.
- Giai đoạn II: Ung thư đã lan ra bên ngoài đại tràng hoặc trực tràng tới các mô lân cận, nhưng chưa tới hạch.
- Giai đoạn III: Ung thư đã lan sang các hạch lân cận, nhưng chưa tới các bộ phận khác của cơ thể.
- Giai đoạn IV: Ung thư đã lan sang các bộ phận khác của cơ thể. Ung thư đại-trực tràng có xu hướng lan tới gan hoặc phổi.
- Tái phát: Ung thư tái phát có nghĩa là ung thư xuất hiện trở lại sau khi điều trị. Bệnh có thể xuất hiện trở lại ở đại tràng hoặc trực tràng hoặc ở một bộ phận khác trong cơ thể.
Một số yếu tố ảnh hưởng tới khả năng phục hồi và lựa chọn điều trị
Các khả năng phục hồi và lựa chọn điều trị phụ thuộc vào những điều sau đây:
- Giai đoạn của ung thư, ung thư đã di căn chưa
- Loại tế bào ung thư
- Độ tuổi, tình trạng sức khỏe của bệnh nhân
Tiên lượng cũng phụ thuộc vào nồng độ kháng nguyên carcinoembryonic (CEA) trong máu trước khi bắt đầu điều trị. CEA là một chất trong máu có thể tăng lên khi có ung thư đường tiêu hóa.
Điều trị cho bệnh nhân ung thư đại tràng
Có nhiều cách điều trị khác nhau cho bệnh nhân ung thư đại tràng. Một số phương pháp điều trị là tiêu chuẩn (phương pháp điều trị hiện đang được sử dụng) và một số phương pháp đang được thử nghiệm trong các thử nghiệm lâm sàng. Một thử nghiệm điều trị lâm sàng là một nghiên cứu có ý nghĩa giúp cải thiện các phương pháp điều trị hiện tại hoặc có thông tin về các phương pháp điều trị mới cho bệnh nhân ung thư. Khi các thử nghiệm lâm sàng cho thấy một phương pháp điều trị mới tốt hơn điều trị tiêu chuẩn, phương pháp điều trị mới có thể trở thành phương pháp điều trị tiêu chuẩn. Bệnh nhân có thể tham gia vào một thử nghiệm lâm sàng. Một số thử nghiệm lâm sàng chỉ áp dụng cho những bệnh nhân chưa bắt đầu điều trị.
Cách thức điều trị phụ thuộc vào giai đoạn ung thư đại tràng. Có 6 phương pháp điều trị tiêu chuẩn, bao gồm:
Phẫu thuật (loại bỏ khối u ung thư)
Là phương pháp điều trị phổ biến nhất cho hầu hết các giai đoạn của ung thư ruột già. Bác sĩ sẽ thực hiện loại bỏ khối u ung thư bằng cách sử dụng một trong những loại phẫu thuật sau:
- Phẫu thuật cắt tại chỗ: Nếu phát hiện ung thư ở giai đoạn đầu, bác sĩ sẽ thực hiện loại bỏ ung thư mà không cần rạch thành bụng. Thay vào đó, bác sĩ sẽ sử dụng ống nhỏ kèm dụng cụ cắt để đưa vào đại tràng thông qua trực tràng và cắt khối u ung thư. Phương pháp này được gọi là phẫu thuật cắt tại chỗ. Nếu khối u ung thư ở dạng polyp, phương pháp này còn được gọi là thủ thuật cắt polyp.
- Loại bỏ đại tràng bằng thủ thuật nối: Nếu ung thư phát triển lớn, bác sĩ sẽ thực hiện cắt bỏ một phần đại tràng, loại bỏ khối u ung thư và một số ít các mô nhỏ khỏe mạnh xung quanh. Sau đó bác sĩ sẽ thực hiện nối các phần khỏe mạnh của đại tràng lại với nhau. Bác sĩ cũng thường sẽ loại bỏ các hạch bạch huyết gần đại tràng và kiểm tra xem liệu chúng có chứa tế bào ung thư hay không.
- Loại bỏ đại tràng bằng cách mở thông ruột kết tạo hậu môn nhân tạo: Nếu bác sĩ không thể nối hai đoạn cuối ruột già trở lại với nhau, bác sĩ sẽ tạo một lỗ thoát bên ngoài cơ thể để thải các chất thải. Thủ thuật này được gọi là tạo hậu môn nhân tạo. Một túi chứa chất thải sẽ được đặt cạnh lỗ thoát. Nếu vùng dưới ruột già đã lành hẳn, bệnh nhân không cần phải sử dụng thủ thuật này nữa. Nếu bác sĩ phải loại bỏ toàn bộ đoạn dưới đại tràng, bệnh nhân có thể phải dùng hậu môn nhân tạo suốt đời.
Trong một vài trường hợp, dù đã được phẫu thuật, bệnh nhân vẫn có thể cần phải thực hiện xạ trị hoặc hóa trị để loại bỏ hoàn toàn các tế bào ung thư còn sót lại. Những phương pháp này có thể được thực hiện sau phẫu thuật nhằm giảm thiểu nguy cơ ung thư tái phát. Phương pháp này còn được gọi là điều trị hỗ trợ.
Phương pháp đốt bằng sóng cao tần
Phương pháp này sử dụng một đầu dò đặc biệt với dòng điện nhỏ để giết chết các tế bào ung thư. Phương pháp này được thực hiện tại bệnh viện và bệnh nhân cần được gây tê toàn thân.
Phẫu thuật lạnh
Đây là phương pháp sử dụng dụng cụ để làm đông và phá hủy các mô bất thường.
Hóa trị
Phương pháp này sử dụng thuốc để ngăn sự phát triển của các tế bào ung thư, bằng cách giết chết hoặc làm giảm sự sinh sôi của các tế bào này. Thông thường, hóa trị thường ở dạng thuốc uống hoặc thuốc tiêm. Tùy thuộc vào loại và giai đoạn ung thư mà bác sĩ sẽ lựa chọn liệu pháp hóa trị phù hợp cho bệnh nhân.
Xạ trị
Đây là phương pháp sử dụng các tia X năng lượng cao để tiêu diệt và làm chậm sự phát triển của các tế bào ung thư. Có hai phương pháp xạ trị:
- Liệu pháp bức xạ bên ngoài sử dụng một loại máy chiếu tia phóng xạ đến tế bào ung thư
- Liệu pháp xạ trị bên trong (nội phóng xạ) là sử dụng chất phóng xạ trong kim, hạt, dây hoặc ống thông đưa trực tiếp vào cơ thể hoặc gần vị trí ung thư
Bác sĩ sẽ lựa chọn phương pháp xạ trị dựa trên loại và giai đoạn tiến triển của ung thư.
Liệu pháp trúng đích
Liệu pháp trúng đích là một loại điều trị sử dụng thuốc hoặc các chất khác để xác định và tấn công các tế bào ung thư cụ thể mà không gây hại cho các tế bào bình thường.
Các loại trị liệu trúng đích được sử dụng trong điều trị ung thư đại tràng bao gồm:
Kháng thể đơn dòng
Kháng thể đơn dòng được tạo ra trong phòng thí nghiệm từ một loại tế bào của hệ thống miễn dịch. Những kháng thể này có thể xác định các chất trên tế bào ung thư hoặc các chất bình thường có thể giúp các tế bào ung thư phát triển. Các kháng thể gắn vào các chất và tiêu diệt các tế bào ung thư, ngăn chặn sự phát triển của chúng hoặc giữ cho chúng không lan rộng. Kháng thể đơn dòng sử dụng theo đường tiêm truyền. Chúng có thể được sử dụng một mình hoặc để mang thuốc, chất độc hoặc chất phóng xạ trực tiếp đến các tế bào ung thư.
Có nhiều loại khác nhau của liệu pháp kháng thể đơn dòng:
- Liệu pháp ức chế yếu tố tăng trưởng nội mô mạch máu (VEGF): Tế bào ung thư tạo ra một chất gọi là VEGF , khiến các mạch máu mới hình thành và giúp ung thư phát triển. Các chất ức chế VEGF ngăn chặn ngăn chặn các mạch máu mới hình thành. Điều này có thể tiêu diệt các tế bào ung thư vì chúng cần các mạch máu mới để phát triển. Bevacizumab và ramucirumab là chất ức chế VEGF và chất ức chế sự hình thành mạch .
- EGFR : EGFRs là protein được tìm thấy trên bề mặt của tế bào nhất định, kể cả tế bào ung thư. Yếu tố tăng trưởng biểu bì gắn vào EGFR trên bề mặt tế bào và khiến các tế bào phát triển và phân chia. Các chất ức chế EGFR ngăn chặn thụ thể và ngăn chặn yếu tố tăng trưởng biểu bì bám vào tế bào ung thư. Điều này ngăn chặn tế bào ung thư phát triển và phân chia. Cetuximab và panitumumab là những chất ức chế EGFR.
Liệu pháp ức chế điểm kiểm soát miễn dịch
PD-1 là một protein trên bề mặt tế bào T giúp kiểm soát các phản ứng miễn dịch của cơ thể. Khi PD-1 gắn vào một protein khác gọi là PDL-1 trên tế bào ung thư, nó ngăn không cho tế bào T tiêu diệt tế bào ung thư. Các chất ức chế PD-1 gắn vào PDL-1 và cho phép các tế bào T tiêu diệt tế bào ung thư. Pembrolizumab là một loại thuốc ức chế điểm kiểm soát miễn dịch.
Thuốc ức chế sự hình thành mạch
Thuốc ức chế sự hình thành mạch ngăn chặn sự phát triển của các mạch máu mới mà khối u cần phát triển, bao gồm Ziv-aflibercept và Regorafenib
Tùy vào tình trạng sức khỏe mà bệnh nhân có thể cần một hoặc nhiều phương pháp điều trị kết hợp. Hãy thảo luận với bác sĩ để được chỉ định phương pháp điều trị tốt nhất cho bạ
Tiên lượng ung thư đại tràng
Hiệp hội ung thư Mỹ cho biết, tỉ lệ bệnh nhân sống sót được 5 năm sau khi phát bệnh là 65%, sống được 10 năm là 58%. Thời gian sống của bệnh nhân có thể kéo dài hơn nếu được chăm sóc tận tình và có chế độ ăn uống, sinh hoạt hợp lý.
- Giai đoạn 0: 95% người bệnh sống hơn 5 năm
- Giai đoạn 1: 90% người bệnh sống hơn 5 năm
- Giai đoạn 2: 75% người bệnh sống hơn 5 năm
- Giai đoạn 3: 71% người bệnh sống hơn 5 năm
- Giai đoạn 4: 13% người bệnh sống hơn 5 năm
Sàng lọc ung thư đại tràng
Sàng lọc ung thư là tìm kiếm ung thư trước khi nó có triệu chứng. Điều này có thể giúp tìm ra ung thư ở giai đoạn đầu. Khi ung thư được phát hiện sớm, nó có thể dễ điều trị hơn. Vào thời điểm các triệu chứng xuất hiện, ung thư có thể đã bắt đầu lan rộng.
Siêu âm và nội soi đại trực tràng là 2 xét nghiệm quan trọng nhất. Mặc dù xét nghiệm phân và thử máu có thể phát hiện bệnh nhưng có tới 50% bệnh ung thư đại trực tràng và 30% polyp đại tràng có cùng triệu chứng như trĩ, viêm loét, chảy máu đường ruột có thể dẫn đến kết quả dương tính giả, vì vậy nên cần nội soi đại tràng.
So với ung thư gan, ung thư dạ dày thì ung thư đại trực tràng nhiều khả năng được phát hiện hơn, tiên lượng tốt hơn.
Thông thường, các bác sĩ khuyên ngoài 40 tuổi nên bắt đầu tầm soát ung thư đại tràng. Với những người có nhiều yếu tố nguy cơ, tầm soát nên bắt đầu sớm hơn.
Phòng ngừa ung thư đại tràng
Phòng ngừa ung thư là hành động được thực hiện để giảm nguy cơ mắc bệnh ung thư. Bằng cách ngăn ngừa ung thư, số trường hợp mắc ung thư mới được giảm xuống. Hy vọng, điều này sẽ làm giảm số người chết do ung thư.
Để ngăn ngừa ung thư mới bắt đầu, các nhà khoa học xem xét các yếu tố nguy cơ và yếu tố bảo vệ. Bất cứ điều gì làm tăng cơ hội phát triển ung thư của bạn được gọi là yếu tố nguy cơ ung thư; bất cứ điều gì làm giảm cơ hội phát triển ung thư của bạn được gọi là yếu tố bảo vệ ung thư.
Một số yếu tố nguy cơ ung thư có thể tránh được, nhưng nhiều yếu tố không thể. Ví dụ, cả hút thuốc và di truyền gen là các yếu tố nguy cơ đối với một số loại ung thư, nhưng bạn chỉ có thể tránh hút thuốc. Tập thể dục thường xuyên và chế độ ăn uống lành mạnh có thể là yếu tố bảo vệ cho một số loại ung thư. Tránh các yếu tố nguy cơ và tăng các yếu tố bảo vệ có thể làm giảm nguy cơ của bạn, nhưng điều đó không có nghĩa là bạn sẽ không bị ung thư.
Để phòng tránh ung thư đại tràng, bạn nên:
- Duy trì cân nặng khỏe mạnh
- Tập thể dục nhiều hơn
- Xem xét lại chế độ ăn uống của bạn: hạn chế ăn thịt đỏ (thịt bò, thịt heo), thịt chế biến (xúc xích, thịt xông khói, thịt nướng. Chế độ ăn có nhiều trái cây và rau quả luôn luôn được khuyến khích và trong việc phòng chống ung thư cũng vậy. Trong đó, chất xơ là nhân tố được đánh giá cao nhất trong việc phòng ngừa loại bệnh này.
- Hạn chế uống rượu, không dùng thuốc lá: Thuốc lá được biết đến như là những “sát thủ” của bệnh lý tim mạch hay ung thư phổi. Gần đây nó được công nhận là những yếu tố nguy cơ rất quan trọng gây ung thư đại tràng cho cả hai giới, nhất là khi kết hợp với rượu bia.
- Kiểm tra đại trực tràng thường xuyên là một trong những cách tốt nhất để phòng tránh ung thư. Polyp tiền ung thư thường không biểu hiện triệu chứng, có thể được tìm thấy qua nội soi đại tràng vài năm trước khi ung thư xâm lấn phát triển. Kiểm tra sàng lọc cũng tìm thấy được polyp tiền ung thư và cắt bỏ trước khi nó trở thành ung thư. Đây được xem là cách phòng bệnh cụ thể nhất.