Mục lục
- Ung thư vú là gì?
- Các loại ung thư vú
- Yếu tố nguy cơ của ung thư vú
- Ung thư vú có di truyền không?
- Triệu chứng sớm của ung thư vú
- Các xét nghiệm để chẩn đoán ung thư vú
- Một số yếu tố ảnh hưởng đến lựa chọn và hiệu quả điều trị
- Cách ung thư vú lây lan trong cơ thể
- Các giai đoạn của ung thư vú
- Điều trị ung thư vú
- Điều trị ung thư vú theo giai đoạn
- Điều trị ung thư vú có thể gây ra các tác dụng phụ
- Tiên lượng với ung thư vú
- Sàng lọc giúp phát hiện sớm ung thư vú
- Cách phòng ngừa ung thư vú
Ung thư vú là gì?
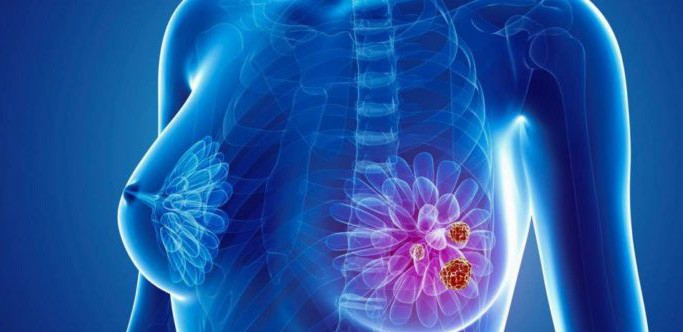
Ung thư vú là một bệnh trong đó các tế bào ác tính hình thành trong các mô của vú. Bầu vú gồm có các tuyến tạo sữa (gọi là tiểu thùy), các ống cực nhỏ dẫn sữa tới núm vú (gọi là tiểu quản) và mô mỡ.
Mỗi vú cũng có mạch máu và mạch bạch huyết riêng. Các mạch bạch huyết mang mang bạch huyết đến các hạch bạch huyết . Các hạch bạch huyết là những cấu trúc nhỏ, hình hạt đậu có khắp cơ thể. Chúng lọc bạch huyết và lưu trữ các tế bào bạch cầu giúp chống nhiễm trùng và bệnh tật. Khoảng 75% bạch huyết từ vú đi đến các hạch nách cùng bên. Phần còn lại đi đến hạch ức, tới vú bên kia hoặc các hạch bạch huyết bụng. Hạch nách, kể cả nhóm hạch ngực, hạch dưới vai, hạch cánh tay, tất cả đều đổ vào hạch bạch huyết trung tâm rồi tới hạch trên nách. Sự dẫn bạch huyết ở vú có phần liên quan đến ung thư học vì các tế bào ung thư có thể thoát ra từ khối u và trở thành bệnh ung thư thông thường, rồi di căn đến các phần khác của cơ thể.
Các loại ung thư vú
Loại ung thư vú phổ biến nhất là ung thư biểu mô tuyến vú, bắt đầu trong các tế bào của tiểu quản. Phân loại ung thư vú chủ yếu như sau:
- Ung thư biểu mô tuyến tuyến vú: Bao gồm ung thư biểu mô tuyến không xâm nhập và ung thư biểu mô tuyến xâm nhập. Trong này lại chia ra nhiều thể nhầy, thể nhú…
- Ung thư hỗn hợp tổ chức biểu mô và tổ chức liên kết tuyến vú: Ung thư dạng tế bào lá và carcinosarcoma tuyến vú
- Các loại ung thư khác (không phải của biểu mô tuyến vú): Bao gồm angiosarcoma và các loại sacom khác của tổ chức mỡ, xơ, thần kinh…
Yếu tố nguy cơ của ung thư vú
Ở Việt Nam, mỗi năm có khoảng 11.000 ca mới mắc ung thư vú và trên 5.000 trường hợp tử vong. Tại bệnh viện K, ghi nhận những trường hợp mắc ung thư vú tuổi còn rất trẻ chỉ từ 20 – 21 tuổi. Nguyên nhân khiến cho con số ung thư vú của Việt Nam ngày càng trẻ hóa rất có thể do lối sống hiện đại mang tới.
Các yếu tố làm tăng nguy cơ ung thư vú bao gồm:
Tuổi già
Nguy cơ chủ yếu gây ra ung thư vú ở phụ nữ là tuổi già. Chỉ có 5% các trường hợp ung thư vú xảy ra ở độ tuổi từ 30 trở xuống, 10% xuất hiện ở phụ nữ trong độ tuổi 40 và 85% xuất hiện ở phụ nữ tuổi từ 50 trở lên. Bác sĩ khuyến cáo tăng cường khám sàng lọc cho những người phụ nữ khi về già do nguy cơ bị ung thư tăng.
Tiền sử gia đình rất rõ rệt
Phụ nữ có ít nhất hai người thân mức độ I (mẹ, con gái, chị/em gái) bị ung thư vú mãn kinh có nguy cơ cao hơn so với phụ nữ không có người thân mức độ I bị ung thư vú. Nguy cơ này thường liên quan đến sự đột biến của hai gen, gọi là BRCA1 và BRCA2, xét nghiệm có thể phát hiện ra các đột biến gen này. Phụ nữ có các đột biến gen BRCA1 có nguy cơ phát triển ung thư vú đặc biệt cao trong đời, nhưng rất may là chỉ có khoảng 1 trong số 1.000 phụ nữ có các đột biến gen như vậy.
Bị ung thư trước đó
Phụ nữ đã bị ung thư một bên vú có nguy cơ phát triển ung thư ở vú còn lại tăng.
Bất thường trên phim chụp X quang tuyến vú
Phụ nữ sau mãn kinh có nhiều nhân tăng đậm độ cản quang trên phim chụp X quang tuyến vú có nguy cơ bị ung thư vú tăng cao so với những phụ nữ chỉ có mô mỡ trên phim X quang. Nên hỏi bác sỹ về các kết quả chụp X quang tuyến vú.
Bất thường trên tiêu bản sinh thiết
Phụ nữ có tăng sản mô tuyến vú trên tiêu bản sinh thiết có nguy cơ ung thư vú tăng. Cần hỏi bác sĩ về kết quả sinh thiết, đặc biệt là nếu các kết quả đó yêu cầu phải khám sàng lọc thường xuyên hơn.
Phơi nhiễm phóng xạ liều cao vùng ngực
Phụ nữ đã được chiếu xạ vùng ngực – thường là một phần trong quá trình điều trị ung thư, bị tăng nguy cơ ung thư vú so với phụ nữ không bị chiếu xạ vùng ngực.
Tuổi bắt đầu có kinh và mãn kinh
Trong độ tuổi sinh sản, estrogen kích thích các tế bào tuyến vú phân chia. Thời gian người phụ nữ phơi nhiễm với estrogen càng dài thì nguy cơ bị ung thư vú càng lớn. Thời gian phơi nhiễm với estrogen tăng nếu người phụ nữ có kinh từ 11 tuổi trở xuống và mãn kinh vào độ tuổi từ 55 trở lên.
Mang thai và cho con bú
Những phụ nữ không bao giờ sinh con có vẻ như có nguy cơ ung thư vú sau mãn kinh cao hơn so với những người đã sinh con nhiều lần. Thời điểm có thai lần đầu cũng có thể có vai trò quan trọng: Phụ nữ có thai lần đầu tiên ở tuổi từ 30 trở lên bị tăng nguy cơ mắc ung thư vú.
Liệu pháp hoóc-môn thay thế (HRT)
Khi người phụ nữ già đi, mô tuyến được thay thế dần bằng mô mỡ. Các sản phẩm hoóc-môn để điều trị bao gồm một số dạng estrogen có tác dụng chống lại quá trình này. Sử dụng estrogen lâu dài (khoảng từ năm năm trở lên) làm tăng nguy cơ mắc ung thư vú ở nữ giới.
Tuy nhiên, hoóc-môn thay thế có một số lợi ích nhất định có thể bù lại nguy cơ phát triển ung thư vú, và mỗi phụ nữ cần phải thảo luận lợi ích và tác hại của liệu pháp này với bác sĩ trước khi quyết định sử dụng nó cho phù hợp. Hầu hết các bác sĩ khuyến cáo nên dùng liệu pháp chữa trị ung thư vú khác cho những phụ nữ có tiền sử gia đình bị ung thư vú hoặc bản thân đã bị ung thư vú.
Chiều cao và trọng lượng
Phụ nữ có vóc người cao lớn có nguy cơ phát triển ung thư vú cao hơn phụ nữ vóc người nhỏ thấp. Trọng lượng cũng có vai trò, có thể là do mỡ trong cơ thể làm thay đổi quá trình chuyển hóa estrogen. Những phụ nữ béo phì có nguy cơ phát triển ung thư vú sau mãn kinh cao hơn phụ nữ gầy.
Uống rượu
Uống rượu làm tăng nguy cơ phát triển ung thư vú ở nữ giới, có lẽ là thông qua tình trạng tăng nồng độ estrogen trong cơ thể. Một người phụ nữ uống càng nhiều rượu thì nguy cơ phát triển ung thư vú càng cao. Tuy nhiên uống một lượng rượu vừa phải có thể chống lại một số bệnh khác và người phụ nữ nên thảo luận về lợi ích của rượu với bác sĩ trước khi quyết định bỏ rượu hoàn toàn.
Có các ung thư khác
Phụ nữ đã được chẩn đoán ung thư nội mạc tử cung, ung thư buồng trứng hoặc ung thư đại tràng có nguy cơ phát triển ung thư vú cao hơn so với phụ nữ không có các loại ung thư này.
Các yếu tố khác
Một số yếu tố khác có liên quan tới nguy cơ phát triển ung thư vú vì những lý do chưa rõ. Phụ nữ có địa vị kinh tế xã hội cao và/hoặc phụ nữ ở thành phố có nguy cơ cao hơn phụ nữ có địa vị kinh tế xã hội thấp và/hoặc ở nông thôn.
Chủng tộc/dân tộc và tôn giáo dường như cũng có vai trò nguy cơ. Trước tuổi 40, phụ nữ da đen có nguy cơ mắc bệnh cao hơn phụ nữ châu Á. Trong khi đó, khi ngoài 40 tuổi, phụ nữ da trắng có nguy cơ cao hơn phụ nữ châu Á. Phụ nữ có nguồn gốc Do Thái Ashkenzi có nguy cơ cao hơn do họ có khả năng mang các đột biến gen gây ung thư vú cao hơn.
Bên cạnh các yếu tố làm tăng nguy cơ ung thư vú, cũng có các yếu tố làm giảm nguy cơ ung thư vú:
- Cắt buồng trứng: Nếu phải phẫu thuật cắt tử cung thì hầu hết phụ nữ được giữ lại buồng trứng khi còn đang trong độ tuổi sinh sản, nhưng trong một số tình trạng bệnh lý nào đó lại cần cắt buồng trứng khi bệnh nhân còn rất trẻ. Phụ nữ phải cắt buồng trứng trước 35 tuổi có nguy cơ bị ung thư vú thấp hơn trong đời so với phụ nữ không bị cắt buồng trứng.
- Nơi sinh: Phụ nữ sinh ra ở châu Á hoặc châu Phi có nguy có ung thư vú thấp hơn so với phụ nữ sinh ra ở Bắc Mỹ hoặc Bắc Âu.
- Liệu pháp hormone chỉ có estrogen sau phẫu thuật cắt tử cung.
- Điều biến thụ thể estrogen chọn lọc (SERMs).
- Thuốc ức chế Aromatase
- Các mô vú ít tiếp xúc với estrogen do cơ thể tạo ra. Đây có thể là kết quả của mang thai sớm hoặc cho con bú.
- Tập thể dục hàng ngày
- Cắt bỏ vú để giảm nguy cơ ung thư cho vú còn lại
Một số yếu tố làm tăng nguy cơ nhiều hơn so với các yếu tố khác. Một người cũng có thể có một vài yếu tố nguy cơ. Vấn đề quan trọng là phải phát hiện ra tất cả các yếu tố nguy cơ này để bạn và bác sĩ của bạn có thể thảo luận về ảnh hưởng của chúng đối với từng cá nhân nhằm tìm ra chương trình khám sàng lọc và phương pháp điều trị ung thư vú phù hợp nhất.
Ung thư vú có di truyền không?
Ung thư vú đôi khi gây ra bởi đột biến gen di truyền. Các gen trong các tế bào mang thông tin di truyền nhận được từ cha mẹ. Ung thư vú di truyền chiếm khoảng 5% đến 10% trong tất cả các loại ung thư vú. Một số gen đột biến liên quan đến ung thư vú phổ biến hơn ở một số nhóm dân tộc. Phụ nữ có đột biến gen nhất định, chẳng hạn như đột biến BRCA1 hoặc BRCA2, có nguy cơ mắc ung thư vú cao hơn. Những phụ nữ này cũng có nguy cơ mắc ung thư buồng trứng và có thể tăng nguy cơ mắc các bệnh ung thư khác. Những người đàn ông có gen đột biến liên quan đến ung thư vú cũng có nguy cơ mắc ung thư vú cao hơn.
Có những xét nghiệm có thể phát hiện gen đột biến. Những xét nghiệm di truyền này đôi khi được thực hiện cho các thành viên của các gia đình có nguy cơ ung thư cao.
Triệu chứng sớm của ung thư vú
Thông thường, dấu hiệu hay gặp nhất trong ung thư vú là sờ thấy một (vài) cục dưới vú. Bạn hãy đi khám bác sĩ ngay nếu gặp một trong các triệu chứng dưới đây:
- Sờ thấy một cục bên trong hoặc gần vú hoặc trong khu vực nách, không thay đổi theo chu kỳ kinh nguyệt.
- Vú có sự thay đổi hình dạng hoặc kích thước trong thời gian gần đây
- Thay đổi da vùng vú: Da có vảy, đỏ, xơ cứng, loét trên vú, núm vú hoặc quầng vú
- Núm vú tụt vào trong
- Đau bầu vú hoặc núm vú
- Tiết dịch bất thường từ đầu núm vú có thể là máu hoặc sữa (đang không cho con bú)
- Co kéo, lõm một vùng nào đó trên bề mặt nhu mô tuyến vú
- Sưng hoặc gồ lên bất thường một vùng nào đó của vú.
- Có vùng da sần sùi như vỏ của một quả cam, được gọi là peau d’orange
Khi có dấu hiệu ung thư vú, các chị em nên trao đổi với bác sĩ chuyên môn về ung thư để xác định nguy cơ ung thư vú của cá nhân. Có các yếu tố nguy cơ không có nghĩa là chắc chắn sẽ bị ung thư vú: nhiều phụ nữ có yếu tố nguy cơ lại không hề bị ung thư vú. Các yếu tố nguy cơ chỉ giúp phát hiện những phụ nữ có thể được lợi khi khám sàng lọc. Cần nhớ rằng ung thư vú cũng có thể xuất hiện ở những phụ nữ không có các yếu tố nguy cơ. Do đó, tất cả phụ nữ phải tuân theo lịch trình khám sàng lọc ung thư vú của bác sĩ ngay cả khi họ có nguy cơ thấp.
Các xét nghiệm để chẩn đoán ung thư vú
Khi bạn có dấu hiệu nào đó hoặc có nhiều yếu tố nguy cơ muốn kiểm tra vú, các bác sĩ đầu tiên sẽ khám và hỏi bệnh: Bao gồm kiểm tra các dấu hiệu bệnh, chẳng hạn như cục u hoặc bất cứ điều gì khác có vẻ bất thường. Bác sĩ cũng sẽ hỏi về tiền sử bệnh tật, phương pháp điều trị trong quá khứ, các thói quen của bệnh nhân, tiền sử gia đình và xung quanh.
Sau đó bác sĩ sẽ tiến hành khám vú sau khi khám tổng quát.
Khám lâm sàng: Bác sĩ sẽ khám ngực và kiểm tra xem có hạch xung quanh không
Một số xét nghiệm bác sĩ có thể chỉ định là:
Chụp nhũ ảnh (Mamography):
Đây là một kỹ thuật X quang đặc biệt dành riêng cho tuyến vú. Về bản chất, chụp nhũ ảnh cũng sử dụng tia X như các kỹ thuật X quang khác, tuy nhiên trong chụp nhũ ảnh chùm tia được dùng có cường độ thấp và bước sóng dài hơn. Nhũ ảnh trong tầm soát thường được chỉ định đối với những phụ nữ trên 40 tuổi và chụp định kỳ mỗi 1 – 2 năm một lần. Vì ở lứa tuổi này, nguy cơ ung thư tăng lên, đồng thời mô tuyến vú cũng thoái hóa dần. Mô tuyến giảm đi, thay vào đó là mô mỡ nên sẽ thuận lợi hơn cho việc chụp và đọc kết quả.
- Ưu điểm: Nhũ ảnh có thể giúp phát hiện những khối u nhỏ ở vú, nó có thể thấy được những vi vôi hóa trong mô tuyến vú mà các kỹ thuật khác khó phát hiện được. Tia X dùng trong chụp nhũ ảnh hầu như không gây tác hại gì.
- Nhược điểm: Nhũ ảnh cũng chỉ là một phần trong quá trình thăm khám tuyến vú. Nhũ ảnh không thể xác định được lành tính hay ác tính của một tổn thương, nó chỉ đưa ra những gợi ý cho quá trình chẩn đoán. Âm tính giả và dương tính giả là điều có thể xảy ra. Tỉ lệ này không cao và thường gặp ở bệnh nhân trẻ tuổi vì lúc này mô tuyến vú dày đặc có thể che lấp tổn thương.
Siêu âm vú:
Siêu âm là kỹ thuật dùng sóng âm thanh có tần số cao đưa vào trong cơ thể rồi ghi nhận và phân tích sóng dội ngược về để tạo thành hình ảnh. Mục đích của phương pháp này là phát hiện những bất thường về hình thái tuyến vú. Nó giúp đánh giá bản chất của khối u sờ thấy hoặc thấy trên X quang vú, hướng dẫn can thiệp…
- Ưu điểm: Đây là một phương pháp thăm khám tuyến vú an toàn, đơn giản, rẻ tiền, nhanh chóng và không đau do vậy có thể dùng cho mọi lứa tuổi và có thể thực hiện bất kỳ lúc nào, không chịu ảnh hưởng bởi chu kỳ kinh nguyệt ngay cả trong thời gian mang thai và cho con bú.
- Nhược điểm: Đối với vú mỡ nhiều, siêu âm ít mang lại lợi ích và dễ sai sót, không phát hiện được tổn thương có đồng âm với mô mỡ. Ngoài ra, khiếm khuyết quan trọng khác của siêu âm là không phát hiện được vi vôi hóa một cách đáng tin cậy và lệ thuộc nhiều vào trình độ của người làm.
Cộng hưởng từ tuyến vú (Breast – MRI)
Cộng hưởng từ tuyến vú là một kỹ thuật chẩn đoán hình ảnh được dùng để phát hiện ung thư vú và các bất thường khác ở tuyến vú. Đây là một kỹ thuật có chi phí cao nên ít được chỉ định trong tầm soát ung thư vú. Nó được sử dụng đối với những phụ nữ có mô vú dày đặc, những người có nguy cơ nhiễm bệnh cao và những người có hình ảnh nghi ngờ trên phim chụp nhũ ảnh, siêu âm.
- Ưu điểm: Đây là kỹ thuật không xâm lấn, không liên quan đến bức xạ tia X, MRI có thể phát hiện những tổn thương nhỏ mà các kỹ thuật khác (nhũ ảnh, siêu âm…) không phát hiện được. MRI đặc biệt tốt cho những bệnh nhân trẻ có mô vú dày đặc và những bệnh nhân có đặt túi ngực.
- Nhược điểm: Cũng như các kỹ thuật khác, MRI có một số hạn chế như:
- Nguy cơ dương tính giả: Một kết quả dương tính giả có thể gây ra lo lắng không cần thiết cho bệnh nhân.
- Nguy cơ dị ứng khi sử dụng thuốc đối quang từ mặc dù tỉ lệ này rất thấp.
- Hạn chế đối với những bệnh nhân thuộc nhóm chống chỉ định đối với chụp cộng hưởng từ như mang các vật liệu kim loại, các vật liệu cấy ghép trong người.
Xét nghiệm máu
Nhiều quan điểm cho rằng xét nghiệm máu có thể phát hiện mọi ung thư dựa vào việc truy tìm các dấu ấn ung thư trong máu (Tumor marker). Hậu quả là khi thấy nồng độ một chất tăng cao thì bệnh nhân sẽ được tiếp tục thực hiện một loạt các xét nghiệm y tế khác để xác định xem có phải ung thư thật sự hay không. Điều này khiến cho bệnh nhân hoang mang lại gây tốn nhiều thời gian và tiền bạc. Về lý thuyết, khi tế bào ung thư phát triển sẽ sinh ra một số chất vào trong máu. Do đó, khi nồng độ một chất nào đó tăng cao thì có thể bệnh nhân đã bị ung thư, ví dụ như xét nghiệm DR 70 tầm soát 13 loại ung thư. Khi DR 70 dương tính, bệnh nhân phải làm hàng loạt các xét nghiệm như X quang, siêu âm, xét nghiệm phân, nước tiểu, CT, PET – CT…để xác định cơ quan nào bị bệnh chưa kể đến trường hợp xét nghiệm DR 70 dương tính giả nghĩa là các bệnh lý khác không phải U cũng làm DR 70 tăng. Vì vậy, việc sử dụng xét nghiệm máu trong tầm soát ung thư nói chung và ung thư vú nói riêng là không cần thiết. Nó sẽ có ích hơn trong việc theo dõi tiến triển của quá trình điều trị ung thư.
Sinh thiết
Sinh thiết chính là bước quan trọng nhất để chẩn đoán xác định ung thư vú. Bác sĩ sẽ tiến hành lấy mô ở trong khối u ở vú quan sát dưới kính hiển vi để xác định nó là lành tính hay ác tính.
Có năm loại sinh thiết được sử dụng để kiểm tra ung thư vú:
Phương pháp chọc hút bằng kim nhỏ (FNA)
Ở thủ thuật này, bạn sẽ nằm trên bàn trong lúc bác sĩ phẫu thuật chọc một cây kim và ống tiêm nhỏ vào trong khối u và rút ra một ít dịch để mang đi xét nghiệm. Nó sẽ giúp xác định được khối u của bạn là u nang chứa chất lỏng hay khối u dạng rắn.
Phương pháp sinh thiết kim lấy lõi (CNB)
Gần giống như phương pháp chọc hút bằng kim nhỏ, nhưng phương pháp này sẽ sử dụng một cây kim lớn hơn để lấy những mẫu xét nghiệm, mỗi mẫu sẽ có kích thước bằng một hạt gạo.
Phương pháp sinh thiết kim định vị không gian
Ở phương pháp này, bạn sẽ nằm sấp trên một chiếc bàn có lỗ. Chiếc bàn này chạy bằng điện và có thể nâng lên. Bằng cách này, các bác sĩ phẫu thuật có thể làm việc dưới bàn trong khi vú của bạn được đặt vững chắc giữa hai tấm kim loại. Bác sĩ phẫu thuật sẽ rạch một đường nhỏ và lấy mẫu xét nghiệm bằng một cây kim hoặc máy dò hút.
Phương pháp sinh thiết kim lấy lõi theo chỉ dẫn của ảnh chụp MRI
Ở phương pháp này, bạn sẽ nằm sấp và ngực bạn sẽ nằm trong một chỗ lõm trên bàn. Một chiếc máy chụp MRI sẽ cung cấp hình ảnh để bác sĩ phẫu thuật xác định được khối u. Một vết mổ nhỏ sẽ được thực hiện tại đó và mẫu xét nghiệm sẽ được lấy bằng một cây kim lấy lõi.
Phương pháp phẫu thuật sinh thiết
Phương pháp này sẽ cắt bỏ một phần ở vú, sau đó phần mô vú bị cắt đi sẽ được đưa đến phòng thí nghiệm của bệnh viện để làm xét nghiệm, kết quả xét nghiệm sẽ cho biết khối ung thư đã được cắt bỏ đủ chưa. Bác sĩ sẽ đánh dấu điểm khối u đó bằng một miếng kim loại nhỏ để dễ dàng theo dõi nó trong tương lai.
Nếu ung thư được tìm thấy, các xét nghiệm sẽ được tiến hành để nghiên cứu các tế bào ung thư. Các xét nghiệm cung cấp những thông tin như:
- Ung thư thuộc loại gì?
- Khả năng tiến triển của ung thư
- Điều trị nào là tốt nhất
- Khả năng tái phát của ung thư
Các xét nghiệm này bao gồm:
- Xét nghiệm thụ thể estrogen và progesterone: Là xét nghiệm để đo lượng thụ thể hormone estrogen và progesterone trong mô ung thư. Nếu có nhiều thụ thể estrogen và progesterone hơn bình thường, ung thư được gọi là dương tính với thụ thể estrogen và / hoặc progesterone. Loại ung thư vú này có thể phát triển nhanh hơn. Kết quả xét nghiệm cho thấy liệu điều trị để ngăn chặn estrogen và progesterone có thể ngăn chặn ung thư phát triển hay không.
- Xét nghiệm thụ thể HER2 / neu: Là xét nghiệm đo xem có bao nhiêu gen HER2 / neu và bao nhiêu protein HER2 / neu được tạo ra trong một mẫu mô. Nếu có nhiều gen HER2 / neu hoặc mức protein HER2 / neu cao hơn bình thường, ung thư được gọi là HER2 / neu dương tính. Loại ung thư vú này có thể phát triển nhanh hơn và có khả năng lây lan sang các bộ phận khác của cơ thể. Ung thư có thể được điều trị bằng thuốc nhắm vào protein HER2 / neu, chẳng hạn như trastuzumab và pertuzumab.
- Multigene test: Các xét nghiệm trong đó các mẫu mô được nghiên cứu để xem xét các hoạt động của nhiều gen cùng một lúc. Những xét nghiệm này có thể giúp dự đoán liệu ung thư sẽ lan sang các bộ phận khác của cơ thể hay tái phát không. Có nhiều loại xét nghiệm đa gen. Các xét nghiệm đa gen sau đây đã được nghiên cứu trong các thử nghiệm lâm sàng:
- Oncotype DX: Xét nghiệm này giúp dự đoán liệu ung thư vú giai đoạn I hay giai đoạn II dương tính hay âm tính với thụ thể estrogen sẽ lan sang các bộ phận khác của cơ thể. Nếu nguy cơ ung thư di căn cao, hóa trị có thể được sử dụng để giảm nguy cơ.
- MammaPrint: Xét nghiệm này giúp dự đoán liệu ung thư vú giai đoạn I hay giai đoạn II sẽ lan sang các bộ phận khác của cơ thể. Nếu nguy cơ ung thư sẽ lan rộng cao, hóa trị có thể được sử dụng để giảm nguy cơ.
Dựa trên các xét nghiệm này, ung thư vú được mô tả là một trong những loại sau:
- Hormone thụ thể dương tính (estrogen và / hoặc progesterone dương tính ) hoặc thụ thể hormone âm tính ( estrogen và / hoặc progesterone thụ thể âm tính ).
- HER2 / neu dương tính hoặc HER2 / neu âm tính.
- Âm tính cả 3 (thụ thể estrogen, thụ thể progesterone và HER2 / neu âm tính).
Thông tin này giúp bác sĩ quyết định phương pháp điều trị nào sẽ hiệu quả nhất cho bệnh ung thư của bạn.
Một số yếu tố ảnh hưởng đến lựa chọn và hiệu quả điều trị
Khả năng phục hồi và lựa chọn điều trị phụ thuộc vào một số yếu tố sau đây:
- Giai đoạn của ung thư (kích thước của khối u, đã di căn chưa).
- Loại ung thư vú.
- Mức độ thụ thể estrogen và progesterone trong mô khối u.
- Mức độ của HER2 / neu trong mô khối u.
- Khối u phát triển nhanh như thế nào.
- Khả năng tái phát của khối u
- Tuổi của phụ nữ, sức khỏe nói chung và tình trạng mãn kinh (cho dù phụ nữ vẫn đang có kinh nguyệt).
- Ung thư mới hay tái phát
Sau khi chẩn đoán ung thư vú, các xét nghiệm được thực hiện để tìm hiểu xem các tế bào ung thư đã lan rộng trong vú hay đến các bộ phận khác của cơ thể. Quá trình được sử dụng để tìm hiểu liệu ung thư đã lan rộng trong vú hoặc đến các bộ phận khác của cơ thể để phân giai đoạn của ung thư. Điều quan trọng là phải biết giai đoạn để lên kế hoạch điều trị. Kết quả của một số xét nghiệm được sử dụng để chẩn đoán ung thư vú cũng được sử dụng để phân giai đoạn bệnh.
Các xét nghiệm sau có thể được làm để xác định giai đoạn của ung thư:
- Sinh thiết hạch bạch huyết: Thông thường, tế bào ung thư “di chuyển” đi khắp nơi thông qua hệ thống bạch huyết để đến các điểm như phổi hoặc gan. Nếu các tế bào bắt đầu phát triển ở một vị trí mới, sẽ được gọi là di căn. Nếu tế bào ung thư lan đi khắp nơi bằng hệ thống máu, các bác sĩ sẽ tìm trong các hạch bạch huyết để biết liệu các tế bào ung thư có đang đi chuyển từ vú hay không. Sinh thiết hạch giúp bác sĩ xác định xem ung thư đã đến các hạch bạch huyết chưa. Trong sinh thiết hạch, bác sĩ sẽ dùng một ống phóng xạ hoặc chất nhuộm màu xanh tiêm vào vú. Chất lỏng này sẽ tự động chảy vào hệ thống bạch huyết và vào các nút “trọng điểm” gần nhất. Bác sĩ sẽ tìm các nút này để loại bỏ nó và kiểm tra xem có tế bào ung thư không. Nếu không có trong những nút “trọng điểm”, bác sĩ sẽ đưa ra giả thuyết rằng ung thư có thể chưa di căn.
- X-quang ngực: Để thấy hình ảnh bên trong lồng ngực xem ung thư đã di căn chưa
- CT scan
- Xạ hình xương: Kiểm tra xem các tế bào phân chia như thế nào, chẳng hạn như tế bào ung thư, trong xương. Một lượng rất nhỏ chất phóng xạ được tiêm vào tĩnh mạch. Các chất phóng xạ sẽ tụ tâp trong xương bị ung thư và được phát hiện bởi một máy quét.
- Chụp PET (chụp cắt lớp phát xạ positron): Tìm các tế bào khối u ác tính trong cơ thể. Một lượng nhỏ glucose được tiêm vào tĩnh mạch. Máy sẽ xoay quanh cơ thể và kiểm tra glucose đang được sử dụng nơi nào trong cơ thể. Các tế bào khối u ác tính xuất hiện sáng hơn trong hình ảnh vì chúng hoạt động nhiều hơn và chiếm nhiều glucose hơn các tế bào bình thường.
Cách ung thư vú lây lan trong cơ thể
Ung thư có thể lây lan qua mô, hệ bạch huyết và máu :
- Mô: Bệnh ung thư lây lan từ nơi nó bắt đầu bằng cách phát triển sang các khu vực lân cận.
- Hệ bạch huyết: Ung thư lây lan từ nơi nó bắt đầu bằng cách xâm nhập vào hệ thống bạch huyết. Ung thư di chuyển qua các mạch bạch huyết đến các bộ phận khác của cơ thể.
- Máu: Ung thư lây lan từ nơi nó bắt đầu bằng cách đi vào máu. Ung thư di chuyển qua các mạch máu đến các bộ phận khác của cơ thể.
Ung thư có thể lây lan từ nơi nó bắt đầu đến các bộ phận khác của cơ thể. Khi ung thư lan sang một bộ phận khác của cơ thể, nó được gọi là di căn. Các tế bào ung thư tách khỏi nơi chúng bắt đầu (khối u nguyên phát ) và đi qua hệ thống bạch huyết hoặc máu.
- Hệ bạch huyết: Ung thư xâm nhập vào hệ thống bạch huyết, đi qua các mạch bạch huyết và hình thành một khối u ( khối u di căn ) ở một bộ phận khác của cơ thể.
- Máu: Ung thư xâm nhập vào máu, đi qua các mạch máu và hình thành một khối u (khối u di căn) ở một bộ phận khác của cơ thể.
Khối u di căn là loại ung thư giống như khối u nguyên phát. Ví dụ, nếu ung thư vú lan đến xương, các tế bào ung thư trong xương thực sự là tế bào ung thư vú. Bệnh là ung thư vú di căn, không phải ung thư xương.
Các giai đoạn của ung thư vú
Phân chia giai đoạn để bác sĩ có thể xác định cách điều trị và tiên lượng về bệnh. Các giai đoạn của ung thư vú được phân chia như sau:
Giai đoạn 0 (ung thư biểu mô tại chỗ)
Đây là giai đoạn đầu của ung thư vú. Có 3 loại ung thư biểu mô tuyến vú tại chỗ:
- Ung thư biểu mô ống tại chỗ (DCIS): Là một dạng không xâm lấn, trong đó các tế bào bất thường xuất hiện trong lớp lót của một ống dẫn vú và không lan ra ngoài ống dẫn đến các mô khác trong vú. Tuy nhiên, ở một số trường hợp, DCIS có thể trở thành ung thư xâm lấn và lây lan sang các mô khác. Ở giai đoạn này, chưa thể xác định tổn thương nào có thể trở thành xâm lấn.
- LCIS – Ung thư mô tiểu thùy tại chỗ: Là một dạng mà trong đó các tế bào bất thường xuất hiện trong các tiểu thùy vú. Tình trạng này ít khi trờ thành ung thư xâm lấn nhưng khi đã bị một bên vú thì có nguy cơ cao sẽ bị bên còn lại.
- Paget vú: Là dạng mà các tế bào bất thường bắt đầu xuất hiện trong núm vú và lan đến quầng vú.
Giai đoạn I
Ở giai đoạn I, ung thư đã hình thành. Giai đoạn I gồm 2 giai đoạn nhỏ với đặc điểm như sau:
- Trong giai đoạn IA: Khối u nhỏ hơn 2cm và không lan ra ngoài vú.
- Trong giai đoạn IB: Cụm nhỏ các tế bào ung thư vú (lớn hơn 0.2mm nhưng bé hơn 2mm) xuất hiện trong các hạch bạch huyết hoặc: không tìm thấy khối u trong vú hoặc là khối u nhỏ hơn2 cm.
Giai đoạn II
Giai đoạn II được chia thành giai đoạn IIA và IIB:
- Trong giai đoạn IIA: Khối u lớn hơn 2cm xuất hiện ở 1-3 hạch bạch huyết ở ở nách hoặc gần xương ức hoặc là khối u lớn hơn 2cm nhưng bé hơn 5cm và không lây lan đến các hạch bạch huyết.
- Trong giai đoạn IIB:
- Lớn hơn 2cm nhưng bé hơn 5cm, lan rộng tới 1-3 hạch bạch huyết ở nách hoặc gần xương ức, hoặc là
- Lớn hơn 2cm nhưng bé hơn 5cm, cụm nhỏ các tế bào ung thư vú xuất hiện ở các hạch bạch huyết
- Hoặc là lớn hơn 5cm nhưng không lây lan đến các hạch bạch huyết.
Giai đoạn III
Giai đoạn IIIA:
- Khối u có kích thước bất kỳ nhưng xuất hiện ở 4-9 hạch bạch huyết ở nách hoặc gần xương ức, hoặc là
- Khối u lớn hơn 5 cm, cụm các tế bào ung thư vú xuất hiện trong các hạch bạch huyết lớn hơn 0.2mm nhưng nhỏ hơn 2mm, hoặc là
- Khối u lớn hơn 5 cm và lan rộng đến 1-3 hạch bạch huyết ở nách hoặc gần xương ức.
Giai đoạn IIIB
- Khối u có kích thước bất kỳ và lây lan đến thành ngực hoặc da vú gây sưng hoặc loét. Ngoài ra, ung thư có thể lan tới 9 hạch bạch huyết ở nách hoặc gần xương ức. Ung thư đã di căn sang da vú cũng có thể là ung thư vú viêm
Giai đoạn IIIC
- Khối u có thể có kích thước bất kỳ nhưng ung thư đã lan rộng đến các mô xung quanh vú như cơ bắp, xương đòn.
- Ngoài ra, ung thư đã lan đến:
- 10 hạch nách trở lên, hoặc là
- Hạch bạch huyết trên hoặc dưới xương đòn, hoặc là
- Hạch nách và hạch bạch huyết gần xương ức.
Giai đoạn IV
Đây là giai đoạn nguy hiểm nhất đối với sức khỏe và tính mạng của người bệnh, khi mà khối u đã lan rộng ra ngoài khu vực vú và gây biến chứng đến các bộ phận khác của cơ thể như phổi, gan, xương, cổ hoặc não.
Điều trị ung thư vú
Có nhiều cách điều trị khác nhau cho bệnh nhân ung thư vú. Một số phương pháp điều trị là tiêu chuẩn (phương pháp điều trị hiện đang được sử dụng) và một số phương pháp đang được thử nghiệm trong các thử nghiệm lâm sàng. Một thử nghiệm điều trị lâm sàng là một nghiên cứu có ý nghĩa giúp cải thiện các phương pháp điều trị hiện tại hoặc có được thông tin về các phương pháp điều trị mới cho bệnh nhân ung thư. Khi các thử nghiệm lâm sàng cho thấy một phương pháp điều trị mới tốt hơn điều trị tiêu chuẩn, phương pháp điều trị mới có thể trở thành phương pháp điều trị tiêu chuẩn. Bệnh nhân có thể tham gia vào một thử nghiệm lâm sàng. Một số thử nghiệm lâm sàng chỉ áp dụng cho những bệnh nhân chưa bắt đầu điều trị.
Năm loại điều trị tiêu chuẩn được sử dụng điều trị ung thư vú gồm:
1. Phẫu thuật
Phẫu thuật là phương pháp điều trị ung thư vú đầu tiên và cũng là phương pháp chính điều trị ung thư vú, nhất là ở những trường hợp chưa có di căn.
- Phẫu thuật cắt tuyến vú và vét hạch nách. Đây là phương pháp phẫu thuật cơ bản, bao gồm cắt bỏ toàn bộ tuyến vú và nạo vét hạch nách thành một khối (en bloc). Những hiểu biết mới về sinh bệnh học ung thư vú cho rằng đó là căn bệnh có tính chất toàn thân nên hiện nay quan điểm mở rộng độ triệt căn của phẫu thuật như cắt cơ ngực kèm theo cắt tuyến vú hoặc cắt cơ ngực để vét hạch nách… không còn được ưa chuộng. Thay vào đó người ta mở rộng chỉ đinh điều trị hoá chất bổ trợ để làm hạ giai đoạn bệnh trước phẫu thuật.
- Phẫu thật bảo tồn tuyến vú: Áp dụng ở những nơi có máy xạ trị và bệnh nhân đáp ứng được đầy đủ các yêu cầu về chỉ định. Phẫu thuật bao gồm cắt rộng phần tuyến vú có u và nạo vét hạch nách. Phương pháp điều trị bảo tồn không những không làm thay đổi kết quả sống thêm mà còn nâng cao chất lượng sống cho người bệnh.
- Phẫu thuật cắt buồng trứng: Áp dụng cho bệnh nhân ung thư còn kinh nguyệt có thụ thể nội tiết dương tính.
2. Xạ trị
Xạ trị hậu phẫu đã được áp dụng rộng rãi trong điều trị ung thư vú từ những năm đầu thế kỉ XX. Vai trò của điều trị tia xạ trong việc hạn chế tái phát đã được khẳng định, tuy nhiên xạ trị cũng làm tăng nguy cơ mắc ung thư thứ phát và nguy cơ mắc một số bệnh tim mạch. Xạ trị sau phẫu thuật cắt tuyến vú thường sử dụng các trường chiếu tiếp tuyến để tránh làm tổn thương nhu mô phổi với tổng liều 50 Gy.
Trong trường hợp có di căn hạch nách, có thể bổ sung trường chiếu nách và thượng đòn với liều 50 Gy. Xạ trị sau phẫu thuật bảo tồn tuyến vú thường sử dụng trường chiếu rộng để phòng ngừa tình trạng tái phát tại tuyến vú và hạch nách, liều chiếu 50 – 60 Gy.
3. Hoá trị
Nhờ những hiểu biết sâu hơn về sinh bệnh học ung thư vú mà ngày nay chỉ định điều trị hoá chất đã được mở rộng cho nhiều đối tượng bệnh nhân bởi lẽ theo quan điểm mới ung thư vú là bệnh toàn thân.
Hình thức áp dụng hoá trị liệu cũng phong phú từ điều trị cho bệnh nhân giai đoạn không mổ được tại thời điểm chẩn đoán (điều trị hoá chất tân bổ trợ), điều trị hoá chất sau mổ (điều trị bổ trợ) cho những bệnh nhân có di căn hạch nách hoặc có các yếu tố nguy cơ cao đến điều trị triệt căn khi bệnh đã ở giai đoạn muộn.
Hoá chất ít khi sử dụng đơn hoá trị mà thường có sự kết hợp các thuốc trong các phác đồ đa hoá trị liệu. Đã có rất nhiều các phác đồ hoá trị liệu được áp dụng, nhưng sơ bộ có thể phân ra làm 3 nhóm: các phác đồ không có anthracyclin, các phác đồ có anthracyclin và các phác đồ có taxanes.
Hiện tại, nhờ sự phát triển của công nghệ sinh học một số kháng thể đơn dòng đã được đưa vào ứng dụng điều trị tại các nước phát triển và Việt Nam như lrastuzumab (herceptin). Kết quả bước đầu cho thấy kháng thể đơn dòng khi kết hợp với hoá chất mang lại hiệu quả cao hơn so vói nhóm chỉ được dùng hoá chất đơn thuần trong điều trị ung thư vú có Her-2/neu dương tính.
4. Điều trị nội tiết
Về mặt sinh lý, sự phát triển của tuyến vú có liên quan mật thiết với các hormone của buồng trứng. Về mặt bệnh lý cũng có trên 60% ung thư vú phụ thuộc vào nội tiết. Cho đến nay điều trị nội tiết cho ung thư vú đã được thừa nhận rộng rãi trên thế giới và đem lại nhiều kết quả rất khả quan.
Phương pháp này bao gồm cắt buồng trứng (đối với phụ nữ còn kinh nguyệt) và uống tamoxifen (nội tiết bậc 1) trong 5 năm. Trong nhiều trường hợp tái phát hoặc di căn vẫn có thể áp dụng tiếp phương pháp điều trị nội tiết bằng các thuốc nội tiết bậc 2, bậc 3… kết hợp với các phác đồ hoá chất thích hợp. Hiện tại, với các trường hợp có thụ thể nội tiết dương tính trên phụ nữ đã mãn kinh có thể dùng nội tiết điều trị bổ trợ ngay từ đầu bằng các thuốc chặn men aromatase.
Ở những phụ nữ bị ung thư vú dương tính với thụ thể hormone, điều trị nội tiết tố ít nhất 5 năm sẽ làm giảm nguy cơ ung thư sẽ tái phát.
5. Liệu pháp nhắm mục tiêu
Liệu pháp nhắm mục tiêu là loại điều trị sử dụng thuốc hoặc các chất khác để xác định và tấn công các tế bào ung thư cụ thể mà không gây hại cho các tế bào bình thường. Kháng thể đơn dòng, thuốc ức chế tyrosine kinase , thuốc ức chế kinase phụ thuộc cyclin, thuốc ức chế rapamycin (mTOR) và thuốc ức chế PARP là những loại thuốc được sử dụng trong điều trị ung thư vú.
Liệu pháp kháng thể đơn dòng là một phương pháp điều trị ung thư sử dụng các kháng thể được tạo ra trong phòng thí nghiệm, từ một loại tế bào hệ thống miễn dịch. Những kháng thể này có thể xác định các chất trên tế bào ung thư hoặc các chất bình thường có thể giúp các tế bào ung thư phát triển. Các kháng thể gắn vào các chất và tiêu diệt các tế bào ung thư, ngăn chặn sự phát triển của chúng hoặc giữ cho chúng không lan rộng. Kháng thể đơn dòng được dùng đường tĩnh mạch. Chúng có thể được sử dụng một mình hoặc để mang thuốc, chất độc hoặc chất phóng xạ trực tiếp đến các tế bào ung thư. Kháng thể đơn dòng có thể được sử dụng kết hợp với hóa trị liệu như liệu pháp bổ trợ.
Các loại liệu pháp kháng thể đơn dòng bao gồm:
- Trastuzumab là một kháng thể đơn dòng ngăn chặn tác động của HER2 – gửi tín hiệu tăng trưởng đến các tế bào ung thư vú. Nó có thể được sử dụng với các liệu pháp khác để điều trị ung thư vú dương tính HER2.
- Pertuzumab là một kháng thể đơn dòng có thể được kết hợp với trastuzumab và hóa trị liệu để điều trị ung thư vú. Nó có thể được sử dụng để điều trị một số bệnh nhân bị ung thư vú dương tính HER2 đã di căn (lan sang các bộ phận khác của cơ thể). Nó cũng có thể được sử dụng như liệu pháp tân dược hoặc điều trị bổ trợ ở một số bệnh nhân ung thư vú dương tính HER2 giai đoạn đầu.
- Ado-trastuzumab emtansine là một kháng thể đơn dòng liên kết với một loại thuốc chống ung thư. Đây được gọi là liên hợp kháng thể-thuốc . Nó được sử dụng để điều trị ung thư vú dương tính HER2 đã lan sang các bộ phận khác của cơ thể hoặc tái phát (quay trở lại).
Thuốc ức chế Tyrosine kinase là thuốc điều trị nhắm mục tiêu ngăn chặn các tín hiệu cần thiết cho khối u phát triển. Thuốc ức chế Tyrosine kinase có thể được sử dụng với các thuốc chống ung thư khác như liệu pháp bổ trợ. Các chất ức chế Tyrosine kinase bao gồm:
- Lapatinib là một chất ức chế tyrosine kinase, ngăn chặn tác động của protein HER2 và các protein khác bên trong các tế bào khối u. Nó có thể được sử dụng với các loại thuốc khác để điều trị bệnh nhân ung thư vú dương tính HER2 đã tiến triển sau khi điều trị bằng trastuzumab.
- Neratinib là một chất ức chế tyrosine kinase, ngăn chặn tác động của protein HER2 và các protein khác bên trong các tế bào khối u. Nó có thể được sử dụng để điều trị bệnh nhân ung thư vú dương tính HER2 giai đoạn đầu sau khi điều trị bằng trastuzumab.
Thuốc ức chế kinase phụ thuộc cyclin là thuốc điều trị nhắm mục tiêu ngăn chặn protein gọi là kinase phụ thuộc cyclin, gây ra sự phát triển của tế bào ung thư. Các chất ức chế kinase phụ thuộc cyclin bao gồm:
- Palbociclib là một chất ức chế kinase phụ thuộc cyclin được sử dụng cùng với thuốc letrozole để điều trị ung thư vú dương tính với thụ thể estrogen và HER2 âm tính và đã lan sang các bộ phận khác của cơ thể. Nó được sử dụng ở phụ nữ mãn kinh bị ung thư chưa được điều trị bằng liệu pháp hormone. Palbociclib cũng có thể được sử dụng với Fulvestrant ở những phụ nữ bị bệnh nặng hơn sau khi điều trị bằng liệu pháp hormone.
- Ribociclib là một chất ức chế kinase phụ thuộc cyclin được sử dụng với letrozole để điều trị ung thư vú dương tính với thụ thể hoóc môn và HER2 âm tính và đã quay trở lại hoặc lan sang các bộ phận khác của cơ thể. Nó được sử dụng ở phụ nữ mãn kinh bị ung thư chưa được điều trị bằng liệu pháp hormone.
- Abemaciclib là một chất ức chế kinase phụ thuộc cyclin được sử dụng để điều trị ung thư vú dương tính với thụ thể hoóc môn và HER2 tiến triển hoặc đã lan sang các bộ phận khác của cơ thể. Nó có thể được sử dụng một mình hoặc với các loại thuốc khác để điều trị ung thư vú đã trở nên xấu đi hơn sau khi điều trị khác.
Các chất ức chế rapamycin (mTOR) ngăn chặn một loại protein gọi là mTOR , có thể giữ cho các tế bào ung thư phát triển và ngăn chặn sự phát triển của các mạch máu mới mà khối u cần phát triển. Các chất ức chế mTOR bao gồm:
- Everolimus là một chất ức chế mTOR được sử dụng ở phụ nữ mãn kinh bị ung thư vú dương tính với thụ thể hoóc môn tiến triển cũng là HER2 âm tính và đã không khá hơn khi dùng điều trị khác.
Thuốc ức chế PARP là một loại trị liệu nhắm mục tiêu ngăn chặn sửa chữa DNA và có thể khiến các tế bào ung thư chết. Olaparib là một chất ức chế PARP dùng để điều trị những bệnh nhân bị đột biến trong gen BRCA1 hoặc BRCA2 gen và ung thư vú âm tính HER2 mà đã lan rộng đến các bộ phận khác của cơ thể. Liệu pháp ức chế PARP đang được nghiên cứu để điều trị bệnh nhân ung thư vú âm tính cả 3.
Điều trị ung thư vú theo giai đoạn
Giai đoạn 0
Nếu các tế bào tiền ung thư được tìm thấy trong các ống dẫn sữa, nó được gọi là ung thư vú không xâm lấn hay ung thư biểu mô tuyến vú tại chỗ (DCIS). Bệnh ung thư vú ở giai đoạn 0 có thể lan rộng ra khỏi các ống dẫn. Phương pháp điều trị được thiết kế để giúp bạn ngăn chặn sự tiến triển của bệnh ung thư vú có thể xâm lấn. Trong nhiều trường hợp, người bệnh chỉ cần được thực hiện phẫu thuật cắt bỏ khối u cộng với xạ trị.
- Phẫu thuật
Trong một thủ thuật cắt bỏ khối u, các bác sĩ phẫu thuật loại bỏ các tế bào ung thư và chừa phần còn lại của vú. Đây là một sự lựa chọn khả thi khi DCIS chưa lan rộng và thậm chí nó có thể được tiến hành như là một thủ thuật ngoại trú.
“Cắt bỏ mô vú đơn giản” là loại phẫu thuật cắt bỏ toàn bộ vú. Nó được sử dụng khi DCIS được tìm thấy trên khắp các ống dẫn. Phẫu thuật tái tạo vú có thể bắt đầu thực hiện ngay khi phẫu thuật hoặc vào một ngày sau đó.
- Xạ trị
Xạ trị là một loại liệu pháp điều trị nhắm trúng đích. Liệu pháp này thường được sử dụng sau khi cắt bỏ ung thư vú ở giai đoạn 0. Tia X năng lượng cao được sử dụng để giết chết các tế bào ung thư, ngăn ngừa chúng lan rộng và giảm nguy cơ tái phát. Xạ trị thường được thực hiện 5 ngày mỗi tuần trong suốt 5–7 tuần.
- Trị liệu bằng kích thích tố
Bác sĩ có thể sẽ khuyên bạn nên trị liệu bằng kích thích tố nếu bạn đã phẫu thuật cắt bỏ khối u cho ung thư vú có thụ thể estrogen dương tính (ER+) hay thụ thể progesterone dương tính (PR+). Phương pháp điều trị kích thích tố, như với tamoxifen, thường được đề xuất để giảm thiểu nguy cơ tiến triển của bệnh ung thư vú xâm lấn. Liệu pháp kích thích tố không thường được đề xuất cho phụ nữ đã cắt bỏ tuyến vú ở giai đoạn 0 của bệnh ung thư vú.
Bạn có thể được điều trị với trastuzumab (Herceptin) nếu các xét nghiệm ung thư vú của bạn cho kết quả dương tính với yếu tố tăng trưởng ở người HER-2.
Giai đoạn I
- Phẫu thuật
Cắt bỏ khối u và cắt bỏ tuyến vú đều là lựa chọn cho giai đoạn I của bệnh ung thư vú. Sự quyết định sẽ được đưa ra dựa trên kích thước, vị trí của khối u nguyên phát và sở thích cá nhân. Sinh thiết hạch bạch huyết có thể được tiến hành cùng lúc khi phẫu thuật. Đối với phẫu thuật cắt bỏ tuyến vú, sự tái tạo vú có thể bắt đầu cùng lúc hay sau khi việc điều trị bổ sung được hoàn tất.
- Xạ trị
Xạ trị thường được khuyến cáo tiến hành sau khi phẫu thuật cho giai đoạn 1 của bệnh ung thư vú. Liệu pháp này có thể không cần thiết cho phụ nữ trên 70 tuổi, đặc biệt là khi liệu pháp kích thích tố có thể phù hợp hơn.
- Trị liệu bằng kích thích tố
Liệu pháp kích thích tố có thể được khuyến cáo cho ung thư vú có thụ thể hormone dương tính, bất kể kích thước khối u lớn hay nhỏ.
- Hóa trị
Liệu pháp hóa trị không phải luôn cần thiết đối với bệnh ung thư vú giai đoạn sớm, đặc biệt là nếu chúng có thể được chữa trị với kích thích tố. Ung thư vú âm tính với ER, PR và HER2 được gọi là ung thư vú âm tính với bộ 3 thụ thể hormone (TNBC). Hóa trị gần như là liệu pháp thiết yếu vì không có liệu pháp nhắm trúng đích nào đối với TNBC.
Giai đoạn II
Bạn nên kết hợp các liệu pháp điều trị như phẫu thuật, xạ trị, hóa trị hoặc kích thích tố.
- Phẫu thuật
Cắt bỏ khối u và cắt bỏ tuyến vú có thể là hai lựa chọn phẫu thuật tùy thuộc vào kích thước và vị trí của khối u. Một phẫu thuật cắt bỏ tuyến vú triệt căn biến đổi sẽ lấy đi tuyến vú bao gồm cả các cơ ngực. Nếu bạn chọn phẫu thuật tái tạo, quá trình này có thể bắt đầu cùng lúc hoặc sau khi việc điều trị ung thư hoàn tất.
- Xạ trị
Liệu pháp xạ trị nhắm vào bất kỳ tế bào ung thư nào còn sót lại trong ngực hoặc các hạch bạch huyết.
- Hóa trị
Hóa trị là liệu pháp mang tính hệ thống để tiêu diệt các tế bào ung thư trong cơ thể. Các loại thuốc mạnh được truyền vào tĩnh mạch trong suốt nhiều tuần hoặc nhiều tháng. Có nhiều loại thuốc hóa trị được sử dụng để điều trị ung thư vú, bao gồm docetaxel (Taxotere), doxorubicin (Adriamycin) và cyclophosphamide (Cytoxan). Bạn có thể uống kết hợp nhiều loại thuốc hóa trị. Hóa trị liệu thì đặc biệt quan trọng đối với TNBC.
- Trị liệu bằng kích thích tố
Sau khi tất cả các liệu pháp điều trị khác hoàn tất, bạn có thể thể sẽ phải tiếp tục điều trị ung thư vú ER+, PR+ và HER2+. Các loại thuốc uống thường được chỉ định trong vòng 5 năm.
Giai đoạn III
Liệu pháp điều trị cho giai đoạn III của bệnh ung thư vú tương tự với giai đoạn II. Nếu bạn có một khối u nguyên phát lớn, bác sĩ sẽ khuyên bạn nên hóa trị để thu nhỏ nó trước khi phẫu thuật. Nếu không thì hóa trị sẽ tiến hành sau khi phẫu thuật. Liệu pháp kích thích tố sẽ được tiến hành nếu cần thiết. Tiến hành xạ trị có thể sẽ cần thiết trước khi bắt đầu quá trình tái tạo vú.
Giai đoạn IV
Ở giai đoạn IV, lúc này ung thư vú đã lan rộng và di căn tới những cơ quan khác trong cơ thể. Thông thường những nơi dễ lây lan nhất là xương, não, phổi hoặc gan. Điều trị toàn thân tích cực là phương pháp điều trị phổ biến nhất được chỉ định. Tùy thuộc vào loại ung thư vú mà bạn sẽ được hóa trị và được áp dụng một hay nhiều liệu pháp chế ngự ung thư. Số lượng và vị trí của khối u quyết định lựa chọn phẫu thuật của bạn.
Điều trị ung thư vú có thể gây ra các tác dụng phụ
Các phương pháp điều trị ung thư vú đôi khi có thể dẫn đến các biến chứng hay các tác dụng không dễ chịu. Ví dụ, các tác dụng phụ có thể xảy ra sau khi dùng thuốc hóa trị liệu. Các tác dụng phụ và các biến chứng khi điều trị ung thư vú sẽ khác nhau tùy thuộc vào sự khác biệt trong các kế hoạch điều trị, trong chính các loại thuốc và tùy thuộc vào cơ địa mỗi người.
Hãy trao đổi với bác sĩ nếu bạn gặp phải bất kỳ tác dụng phụ hay biến chứng tiềm ẩn nào.
Tác dụng phụ của hóa trị
Các vấn đề liên quan đến đường tiêu hóa và rụng tóc là những tác dụng phụ thường hay gặp phải. Các tế bào của những người bị ung thư vú phân chia nhanh chóng và bị tổn thương do các tế bào ung thư bị tiêu diệt. Cũng vì buồn nôn và nôn mửa là những tác dụng phụ phổ biến và nổi bật của việc hóa trị, nên các bác sĩ thường kê đơn thuốc bổ sung để giảm bớt các triệu chứng cho người bệnh. Các tác dụng phụ thường gặp khác gồm có:
- Số lượng hồng cầu thấp
- Mệt mỏi
- Dễ bị bầm tím
- Nhiễm trùng
Những tác dụng phụ trên thường phổ biến vì các tế bào phân chia của tủy xương cũng dễ bị tổn thương do các loại thuốc hóa trị.
Hóa trị có thể gây tổn thương tim mạch hoặc thúc đẩy một ung thư khác như bệnh bạch cầu trong những trường hợp hiếm gặp. Trong những trường hợp phổ biến hơn thì các biến chứng của việc điều trị ung thư vú có những đặc điểm riêng biệt, ví dụ như hóa trị ở những phụ nữ tiền mãn kinh có thể làm tổn thương buồng trứng khiến chúng ngừng sản sinh các hormone. Việc này có thể gây ra các triệu chứng mãn kinh như khô âm đạo và cảm giác nóng bừng trong người. Chu kỳ kinh nguyệt có thể ngưng hoặc trở nên bất thường, dẫn đến hầu như không thể mang thai được. Những phụ nữ bị các tác dụng phụ cũng có thể đối mặt với nguy cơ mắc bệnh loãng xương cao.
Hầu hết phụ nữ nhận thấy rằng các tác dụng phụ sẽ biến mất sau khi quá trình điều trị kết thúc. Những cảm xúc lo âu khi điều trị cũng có thể gây ra các tác dụng phụ do người bệnh thường cảm thấy căng thẳng hơn tình trạng thực sự mà thể chất của họ đang trải qua. Đối với một số người có thể gặp tình trạng ngắn hạn liên quan đến sự tập trung và chứng mất trí nhớ, được gọi là “giảm chức năng não do hóa trị, lú lẫn do hóa trị hoặc giảm trí nhớ do hóa trị”.
Các tác dụng phụ của hóa trị liệu hoặc chính bệnh ung thư vú cũng bao gồm:
- Trầm cảm
- Sợ hãi
- Buồn rầu
- Cảm giác bị cô lập.
Một số phụ nữ thường trải qua khoảng thời gian khó khăn để điều chỉnh lại cuộc sống thường nhật sau khi hóa trị. Những suy nghĩ luôn tồn tại về sự tái phát bệnh trong tương lai gần có thể khiến họ thoái chí. Do đó, người bệnh nên trao đổi về liệu pháp điều trị với bác sĩ hoặc các chuyên gia và liên lạc thường xuyên với người thân trong suốt quãng thời gian này.
Tác dụng phụ của xạ trị
Các liệu pháp xạ trị và kích thích tố cũng có thể gây ra các tác dụng phụ hiếm gặp và nghiêm trọng hơn nữa. Các tác dụng phụ của xạ trị có thể xảy ra chậm. Theo thời gian, các tác dụng phụ phổ biến mà dường như có thể kiểm soát lúc đầu thì lại làm cơ thể suy yếu hơn. Các biến chứng nghiêm trọng hơn có thể bao gồm viêm phổi, tổn thương tim hay thậm chí là ung thư thứ phát.
Tác dụng phụ của liệu pháp kích thích tố
Estrogen giảm do liệu pháp kích thích tố cũng có thể gia tăng đáng kể nguy cơ loãng xương. Bác sĩ sẽ theo dõi mật độ khoáng xương của bạn trong khi bạn đang dùng thuốc. Việc giảm nồng độ estrogen cũng dẫn đến chứng khô và kích thích (sưng tấy) âm đạo.
Tác dụng phụ cắt bỏ tuyến vú
Cắt bỏ vú là một thủ thuật phẫu thuật có thể được tiến hành như là một phần của quá trình điều trị ung thư vú. Theo bác sĩ Johns Hopkins, một số biến chứng có thể có bao gồm:
- Sưng ngực tạm thời
- Đau ngực
- Cứng do mô sẹo hình thành tại vết mổ
- Nhiễm trùng vết thương hay chảy máu
- Sưng cánh tay do cắt bỏ hạch bạch huyết (phù bạch huyết)
- Đau vú cơ năng, gồm các triệu chứng như ngứa ran, cảm giác “châm chích”, nén ép, nhói.
Một biến chứng tiềm tàng khác của thủ thuật cắt bỏ tuyến vú là các tác động tâm lý. Một số bệnh nhân có thể trải qua cảm giác đau buồn do mất một hay hai bên ngực. Một số có thể bị trầm cảm hoặc lo âu sau khi phẫu thuật. Để có thể giải tỏa được những cảm xúc trên thì rất cần đến một nhóm hỗ trợ hay những phương cách khác. Một số bệnh nhân sẽ lựa chọn thực hiện phẫu thuật tái tạo lại vú sau khi cắt bỏ tuyến vú để phục hồi lại dáng vẻ bên ngoài so với trước khi họ thực hiện cắt bỏ tuyến vú. Những người khác có thể thích sử dụng vú giả hơn để đạt được hiệu quả tương tự.
Tiên lượng với ung thư vú
Giai đoạn bệnh ung thư vú là một chi điểm tiên lượng có giá trị nhất. Hầu hết bệnh nhân bị ung thư vú cuối cùng sẽ chết vì bệnh này. Tỷ lệ chết do ung thư vú luôn cao hơn tỷ lệ chết nói chung trên cùng lứa tuổi trong gần 20 năm qua.
Những thống kê về tỷ lệ sống sau 5 năm không phản ánh chính xác kết quả cuối cùng của điều trị. Khi khối u được giới hạn ở vú và không có dấu hiệu di căn vùng sau khi xét nghiệm giải phẫu bệnh thì tỷ lệ chữa khỏi bằng các phương pháp được chấp nhận nhiều nhất là 75 – 90%. Những ngoại lệ so với tỷ lệ chung này có thể liên quan đến thụ thể hormon của khối u, kích thước khối u, đề kháng của vật chủ hoặc liên quan đến bệnh phụ kèm theo. Những bệnh nhân mà khối u có một lượng nhỏ thụ thể estrogen và progesteron, không có dấu hiệu di căn hạch nách có thể có tỷ lệ sống sau 5 năm gần 90%. Khi hạch nách có di căn thì tỷ lệ sống 5 năm tụt xuống còn 40 – 50% và có thể dưới 25% sau 10 năm, nói chung ung thư vú biểu hiện ác tính ở phụ nữ trẻ nhiều hơn ở phụ nữ lớn tuổi và điều này có thể có liên quan đến thực tế là ít phụ nữ trẻ tuổi mà khối u có thụ thể estrogen dương tính.
- Giai đoạn 0: 95% người bệnh sống hơn 5 năm
- Giai đoạn 1: 85% người bệnh sống hơn 5 năm
- Giai đoạn 2: 60-70% người bệnh sống hơn 5 năm
- Giai đoạn 3: 30-55% người bệnh sống hơn 5 năm
- Giai đoạn 4: 5-10% người bệnh sống hơn 5 năm
Sàng lọc giúp phát hiện sớm ung thư vú
Đây có thể được coi là một việc quan trọng nhất cho tất cả phụ nữ đã bước vào tuổi trưởng thành. Các chuyên gia khuyến cáo, từ tuổi 20, phụ nữ nên tự kiểm tra vú mỗi tháng 1 lần, ngay sau khi hết chu kỳ kinh nguyệt. Ngoài ra từ 40 trở lên, nên chụp X- quang tuyến vú mỗi năm 1-2 lần.
Các bước khám vú bạn có thể tự kiểm tra tại nhà:
- Bước 1: Để tư thế xuôi 2 tay, quan sát xem có dấu hiệu bất thường như như u cục nổi gồ, vú tiết dịch, thay đổi vùng da vú, núm vú tụt…
- Bước 2: Đứng thẳng giơ 2 tay lên đầu, hơi đổ người về phía trước và quan sát sự bất thường của ngực như ở bước 1.
- Bước 3: Đưa 1 tay lên đầu, dùng 3 ngón tay trỏ, giữa, áp út của tay còn lại để xoa nắn vú, bắt đầu từ trong quầng vú, vừa ấn nhẹ vừa di chuyển “bước theo nhau” lần ra ngoài theo đường xoắn ốc hoặc thẳng hàng từ trên xuống dưới. Nếu có vùng bất thường ở 1 bên, nên đối chiếu với bên còn lại xem có giống nhau không. Tiếp tục đưa tay di chuyển, ấn nhẹ lên vùng hõm nách xem có hạch hoặc bất thường gì không. Sau đó nắn nhẹ núm vú xem có chảy dịch bất thường không.
- Bước 4: Tự kiểm tra tương tự như bước 2 ở tư thế nằm có đệm gối hoặc khăn dưới vai.
Khi phát hiện có những bất thường cần đến ngay các cơ sở y tế khám để xác định chính xác nhất. Hầu hết phụ nữ không tự khám vú và giá trị của phương pháp này lại gây tranh cãi. Tuy nhiên rõ ràng là nó chỉ có lợi mà không có hại.
Cách phòng ngừa ung thư vú
Phòng ngừa ung thư là hành động được thực hiện để giảm nguy cơ mắc bệnh ung thư. Bằng cách phòng ngừa ung thư, số trường hợp ung thư mới sẽ giảm xuống. Hy vọng, điều này sẽ làm giảm số người chết do ung thư.
Để ngăn ngừa ung thư mới bắt đầu, các nhà khoa học xem xét các yếu tố nguy cơ và yếu tố bảo vệ. Bất cứ điều gì làm tăng cơ hội phát triển ung thư của bạn được gọi là yếu tố nguy cơ ung thư; bất cứ điều gì làm giảm cơ hội phát triển ung thư của bạn được gọi là yếu tố bảo vệ.
Một số yếu tố nguy cơ ung thư có thể tránh được nhưng nhiều yếu tố không thể. Ví dụ, yếu tố hút thuốc có thể tránh, yếu tố gen di truyền không thể tránh. Tập thể dục thường xuyên và chế độ ăn uống lành mạnh có thể là yếu tố bảo vệ trước một số loại ung thư. Tránh các yếu tố rủi ro và tăng các yếu tố bảo vệ có thể làm giảm nguy cơ của bạn nhưng điều đó không có nghĩa là bạn sẽ không bị ung thư.
Các cách khác nhau để ngăn ngừa ung thư đang được nghiên cứu, bao gồm:
- Hạn chế rượu bia: Bạn uống càng nhiều rượu bia, nguy cơ mắc ung thư càng cao. Khuyến cáo chung cho bạn là nên uống ít hơn 1 ly mỗi ngày để giảm nguy cơ mắc bệnh ung thư vú.
- Đừng hút thuốc lá: Nhiều bằng chứng cho thấy mối liên quan giữa nguy cơ ung thư vú và hút thuốc lá, đặc biệt là phụ nữ trước mãn kinh. Bên cạnh đó, không hút thuốc lá cũng là biện pháp tốt để có được sức khỏe toàn diện cho bản thân bạn.
- Duy trì cân nặng hợp lý: Thừa cân hay béo phì gia tăng nguy cơ ung thư vú, đặc biệt là béo phì khi bạn lớn tuổi, hay sau kỳ mãn kinh. Vì thế, bạn nên theo dõi cân nặng thường xuyên để có sự điều chỉnh phù hợp với chỉ số BMI.
- Hoạt động thể lực: Bạn nên tập thể thao ít nhất 150 phút mỗi tuần hay 75 phút với những hoạt động thể thao mạnh, và ít nhất hai lần huấn luyện tăng cường thể chất.
- Cho con bú bằng sữa mẹ: Cho con bú bằng sữa mẹ không những tốt cho con mà còn có thể giúp bạn ngăn ngừa ung thư vú. Bạn càng cho bú lâu, khả năng bảo vệ cho bạn càng cao.
- Cân nhắc khi thực hiện liệu pháp hormone: Việc thực hiện liệu pháp hormone nhiều hơn 3 – 5 năm sẽ gia tăng nguy cơ ung thư vú. Nếu bạn sử dụng liệu pháp thay thế hormone cho các triệu chứng thời kỳ mãn kinh, hãy hỏi ý kiến của bác sĩ.
- Tránh phơi nhiễm với tia xạ và ô nhiễm môi trường: Một số chuyên gia cho rằng có mối liên hệ giữa nguy cơ ung thư vú và phơi nhiễm tia xạ gồm những phương pháp cận lâm sàng hình ảnh học như chụp CT scan, sử dụng liều cao xạ trị. Bạn chỉ nên thực hiện các phương pháp cận lâm sàng trên khi có chỉ định cần thiết.
Và cuối cùng bạn hãy thường xuyên tự khám vú ở nhà. Khi có dấu hiệu bất thường hãy đến các cơ sở y tế khám ngay.